Herz, Gefäße, Kreislauf
Erkrankungen des Blutdrucks und der arteriellen Blutgefäße
Angiodysplasien und AV-Fisteln
Angiodysplasie (vaskuläre Dysplasie): Angeborene arterielle, venöse oder auch lymphatische Gefäßfehlbildungen, die vereinzelt oder mehrfach in verschiedenen Organen auftreten. Oberflächliche Angiodysplasien, die direkt unter der Haut liegen, sind an einer dauerhaften rotblauen Verfärbung zu erkennen.
Angiodysplasien können nur kosmetisch störend sein, wie z. B. das Feuermal (Naevus flammeus), aber auch einen erheblichen Krankheitswert haben: An der Magen-Darm-Schleimhaut machen sie sich durch zeitweise auftretende Darmblutungen mit entsprechendem Blutabgang mit dem Stuhl bemerkbar. Wenn sie im Gehirn auftreten, drohen Hirnblutungen und Schlaganfall. Manchmal sind die Angiodysplasien auch als Gefäßkurzschlüsse zwischen Arterien und Venen (sogenannte arteriovenöse Fisteln, AV-Fisteln) ausgebildet und können durch den Gefäßkurzschluss das Herz belasten. Angiodysplasien kommen zudem als Bestandteil seltener Syndrome mit unterschiedlich ausgeprägten Symptomen und Beschwerden vor.
Behandlungsbedürftige Angiodysplasien oder AV-Fisteln werden verödet, operativ entfernt oder mit dem Katheter stillgelegt.
Symptome und Leitbeschwerden
- Blaurote Verfärbung der Haut
- Blutschwamm (Hämangiom)
- Nasenbluten
- Darmblutungen, Bluterbrechen, Blut im Stuhl
- Lähmungen, Schwäche, Sprachstörungen, Störung des Bewusstseins bei einer Hirnblutung.
Wann zum Arzt
Sofort den Notarzt rufen bei
- Verdacht auf einen Schlaganfall
- Bluterbrechen.
In den nächsten Tagen bei
- immer wieder auftretendem starken Nasenbluten
- Blut im Stuhl.
Die Erkrankung
Angeborene Fehlbildungen von Arterien, Venen und Lymphgefäßen kommen in allen möglichen Varianten vor. So sind z. B. Gefäße gar nicht erst angelegt, erweitert oder verengt, manchmal sind sie auch vermehrt, bilden Gefäßknäuel oder Verbindungen zwischen Arterien und Venen (AV-Fisteln).
Genauso vielfältig wie die Art der Fehlbildungen sind auch deren Symptome. Da im Prinzip alle Gefäße des menschlichen Körpers von Fehlbildungen betroffen sein können, gibt es eine Vielzahl möglicher Beschwerden. Oft sind Angiodysplasien auch Teil seltener Syndrome.
Einige bekanntere Beispiele für Gefäßfehlbildungen sind:
- Feuermal (Naevus flammeus): Bei dieser angeborenen Fehlbildung sind kleine Blutgefäße unter der Haut erweitert und neigen zu Wucherungen. Es resultieren kleine oder auch großflächige blau-rote Flecken, vor allem einseitig im Gesicht.
- Hämangiom: Blutschwamm, der sowohl auf der Haut, aber auch im Körperinnern auftreten kann, z. B. an der Leber oder im Auge.
- Morbus Osler: Hier kommt es zu einer krankhaften Erweiterung von Blutgefäßen, sogenannten Teleangiektasien, die überall auftreten können. Besonders häufig sind Nase und Magen-Darm-Trakt betroffen, Beschwerden sind Nasenbluten oder Darmblutungen. Bei Teleangiektasien in Lunge und Gehirn drohen lebensbedrohliche innere Blutungen.
- Sturge-Weber-Syndrom: Bei diesem Syndrom bilden sich vor allem Gefäßtumoren im Gesicht, aber auch im Gehirn und im Auge. Mögliche Folgen sind epileptische Anfälle, Glaukom und geistige Retardierung (Intelligenzminderung).
Sonderform AV-Fisteln
Wenn Angiodysplasien in Form eines Gefäßkurzschlusses zwischen arteriellem und venösem Blutgefäßsystem ausgebildet sind, spricht der Arzt von einer AV-Fistel (Arterio-venöse Fistel). AV-Fisteln können durch den Gefäßkurzschluss das Herz belasten, dies vor allem dann, wenn sie sich in seiner Nähe befinden. Grund dafür ist eine verstärkte Volumenbelastung des Herzens: Ein Teil des arteriellen Blutes fließt nicht in die Organe, sondern strömt durch die krankhafte arterio-venöse Verbindung in das venöse System und zum Herzen zurück. Das Herz muss also deutlich mehr pumpen, um den benötigten Sauerstoff im Körper zu verteilen, es droht die Herzinsuffizienz. Auch AV-Fisteln im Gehirn können sehr gefährlich sein: sie rufen Kopfschmerzen, pulssynchrone Ohrgeräusche oder auch Sehstörungen hervor und führen, wenn sie platzen, zu Hirnblutungen.
Angeborene AV-Fisteln sind selten. Häufiger entstehen sie nach einer Gefäßverletzung bei Operationen oder einem diagnostischen Eingriff (z. B. nach einer Punktion der Leistenarterie zur Koronarangiografie). Solche Fisteln verschließen sich oft durch langes Abdrücken (z. B. für eine Stunde). Gelingt dies nicht, müssen die Ärzte sie durch einen kleinen operativen Eingriff unterbinden. Eine typische Ursache für AV-Fisteln im Gehirn sind außerdem Schädelverletzungen.
Bei Dialyse-Patienten legen die Ärzte eine AV-Fistel gezielt am Handgelenk oder Unterarm an, indem sie eine große Arterie mit einer großen Vene verbinden (Cimino-Shunt). Hier bildet sich im Verlauf von Wochen ein kräftiges, gut punktierbares Gefäß aus, ein so genannter Dialyse-Shunt, über den bei der wöchentlichen Dialyse ausreichende Blutmengen zur Dialysemaschine und wieder zurückfließen können.
Diagnosesicherung
Angiodysplasien sind wie das Feuermal entweder gut von außen sichtbar oder sie werden im Rahmen der Ursachenabklärung von Darmblutungen, Nasenbluten, Herzschwäche oder Schlaganfall vom Arzt gefunden.
Ausmaß und Verlauf innerer Angiodysplasien stellt der Arzt durch eine Farbduplexsonografie oder eine Angiografie dar, manchmal ist auch eine Erythrozytenszintigrafie notwendig, bei der die roten Blutkörperchen radioaktiv markiert werden. Die Auswirkung von AV-Fisteln auf die Herzleistung prüft der Arzt mithilfe der Echokardiografie.
Behandlung
Behandlungsbedürftige Angiodysplasien oder AV-Fisteln werden mit dem Laser verödet, operativ entfernt oder über einen in das Gefäßsystem vorgeschobenen Katheter mit Flüssigkleber verschlossen. Bei inoperablen AV-Fisteln (z. B. im Gehirn) gibt es auch die Möglichkeit, diese in mehreren Sitzungen zu bestrahlen und dadurch eine Gewebereaktion mit Verklebung und Verschluss der Fisteln hervorzurufen.
Prognose
Die Prognose bei Angiodysplasien hängt von Ausmaß, Lokalisation und Auswirkung der jeweiligen Gefäßfehlbildung ab. Kleine Feuermale z. B. sind harmlos und lassen sich gut mit dem Laser behandeln, manche werden auch im Verlauf der Jahre von selbst immer blasser und verschwinden. Unbehandelte AV-Fisteln im Gehirn können dagegen zu schweren Blutungen und neurologischen Ausfällen führen.
Aortenaneurysma
Aortenaneurysma: Krankhafte Aussackung der Gefäßwand der Hauptschlagader (Aorta). Aortenaneurysmen treten bevorzugt bei älteren Menschen und überwiegend an der Bauchaorta auf. Männer erkranken wesentlich häufiger als Frauen. Jedes größere Aortenaneurysma ist eine Zeitbombe – es kann platzen und verursacht dann meist tödliche innere Blutungen. Die rasche gefäßchirurgische Beseitigung ist deshalb die Behandlung der Wahl, wenn das Aortenaneurysma eine kritische Größe entwickelt hat.
Es können auch an jedem anderen arteriellen Gefäß Aneurysmen auftreten z. B. im Rahmen von Autoimmunerkrankungen oder Vaskulitiden.
Symptome und Leitbeschwerden
- Selten Rückenschmerzen, oft als nagender Dauerschmerz oder leichter lokaler Druckschmerz
- Pulssynchrones Klopfgefühl im Bauch
- Beim Aufreißen der Aorta: Plötzlich Atemnot bei Belastung, starke Schmerzen, Blutdruckabfall, Kreislaufzusammenbruch.
Wann zum Arzt
Am nächsten Tag, wenn
- die obigen Beschwerden bemerkt werden.
Sofort den Notarzt rufen, wenn
- plötzlich starke Schmerzen im Brust- oder Bauchbereich mit Schwindel, Schwäche, Übelkeit und kaltem Schweiß auftreten.
Die Erkrankung
Krankheitsentstehung
Eine gesunde Aorta hat bei Erwachsenen einen Durchmesser von etwa 2,5 bis 3,5 cm – je nach Geschlecht, Körpergröße und Ort der Messung. Durch Gewebsschwäche und/oder Einrisse der Innenschicht kann sich die die komplette Gefäßwand der Aorta weiten und ausleiern, es entsteht ein sack- oder spindelförmiges Aneurysma. Ein dauerhaft erhöhter Blutdruck (Bluthochdruck) verstärkt diesen Prozess und treibt das Wachstum des Aneurysmas regelrecht voran.
Ursachen der Gewebeschwäche sind degenerative, entzündliche oder genetisch bedingte Veränderungen der Gefäßwand wie
- Arteriosklerose
- Infektionskrankheiten (Syphilis, Pilzinfektionen)
- angeborene Bindegewebserkrankungen (Marfan-Syndrom oder Ehlers-Danlos-Syndrom)
- Gefäßerkrankungen.
Lokalisation
Am häufigsten tritt eine solche Aufweitung an der Bauchaorta auf (abdominelles Aortenaneurysma), besonders gefährdete Stellen sind abzweigende Gefäße zum Darm oder zu den Nieren. Seltener entwickelt sich ein Aortenaneurysma auch an der Brustaorta (thorakales Aortenaneurysma).
Verlauf und Komplikationen
Typischerweise wird ein Aneurysma immer größer, im Durchschnitt wächst es pro Jahr um etwa 4 mm. Der Durchmesser der Aorta kann dabei um das Doppelte und mehr zunehmen. Je größer ein Aortenaneurysma wird, desto größer ist die Gefahr, dass es zerreißt (Ruptur). Beträgt der Durchmesser des Bauchaortenaneurysmas weniger als 5 cm, liegt dieses Rupturrisiko unter 1 %. Ist der Durchmesser größer als 8 cm, steigt das Rupturrisiko auf über 25 % an. Die Ruptur eines Aortenaneurysmas ist lebensbedrohlich, es drohen massive Einblutungen in den Bauchraum, Hypotonie und Schock.
In manchen Fällen lösen sich auch Blutgerinnsel aus dem Aneurysma, werden als sog. Embolie in kleinere Arterien weitertransportiert, bleiben dort stecken und lösen einen akuten arteriellen Verschluss aus (z. B. Darmarterienverschluss).
Diagnosesicherung
Die Diagnose wird meist zufällig bei einer Ultraschall- oder Röntgenuntersuchung im Zuge einer Vorsorgeuntersuchung gestellt. Manchmal fallen dem Patienten selbst oder dem Arzt bei der körperlichen Untersuchung eine pulsierende Schwellung beim Abtasten des Bauchs auf. Mit dem Stethoskop kann der Arzt über dem Aneurysma oft Strömungsgeräusche hören.
Bei den technischen Untersuchungsverfahren ist zunächst der Ultraschall wegweisend. Damit erkennt der Arzt das Aneurysma und prüft dessen Größe und Ausdehnung. In manchen Fällen zieht er auch die Echokardiografie heran. Zur Planung der Therapie erfolgen Aufnahmen mit dem Kernspin und/oder einer CT.
Differenzialdiagnosen. Aufgrund der starken Schmerzen und der Schocksymptomatik kann eine Aneurysmaruptur mit einer Nierenkolik, einer akuten Divertikulitis und einer akuten gastrointestinalen Blutung verwechselt werden.
Behandlung
Die entscheidende Frage ist die nach der Dringlichkeit einer Operation. Ein Aortenaneurysma neigt mit zunehmender Größe zum Zerreißen. Die dadurch entstehende Massenblutung, wie sie der Mediziner nennt, endet selbst bei sofortiger Operation meist tödlich. Leider sind Operationen an Aortenaneurysmen stets schwerwiegende Eingriffe, da abhängig vom Ort des Aneurysmas 5–10 % der Eingriffe tödlich verlaufen.
Deshalb haben jahrelange Beobachtungen zu der Empfehlung geführt, ein Bauchaortenaneurysma erst dann zu operieren, wenn es einen Querdurchmesser von 5 cm bei Männern und 4,5 cm bei Frauen überschreitet. Treten Beschwerden wie Rücken-, Bauch- oder Flankenschmerzen auf, empfehlen die Ärzte auch bei kleineren Aneurysmen eine Operation. Ein solcher Eingriff sollte möglichst zeitnah erfolgen, d. h. innerhalb von 24 Stunden nach Beginn der Schmerzen.
Im Einzelfall beeinflussen auch weitere Kriterien die Entscheidung, z. B. wie gut das Aneurysma operationstechnisch zugänglich ist und welche Begleiterkrankungen bestehen. So wird im Bereich des Brustkorbs wegen der besonders schwierigen OP-Gegebenheiten erst bei größeren Durchmessern (5,5 bis 6 cm) operiert.
Bei der Operation ersetzt ein Gefäßchirurg die erweiterte Aorta durch eine Gefäßprothese. Für die Bauchaorta gibt es darüber hinaus noch die Möglichkeit, eine Stentprothese über einen Katheter einzubringen und im Aneurysma als "Rohr im Rohr" zu platzieren.
Solange noch keine Operation ansteht, kontrolliert der Arzt das Aneurysma regelmäßig mit dem Ultraschall, um eine Größenänderung rechtzeitig zu erkennen. Aneurysmen > 4 cm Durchmesser untersucht er alle 6 Monate, bei einer Ausdehnung < 4 cm erfolgen jährliche Kontrollen. Mithilfe einer guten Blutdruckeinstellung versucht er, das Wachstum des Aneurysmas zu verlangsam. Außerdem müssen alle weiteren Risikofaktoren der Arteriosklerose vermindert werden (z. B. Rauchverzicht, Behandlung von Fettstoffwechselstörungen und Diabetes).
Prognose
Das Aortenaneurysma ist eine fortschreitende Erkrankung. Mit zunehmender Größe steigt auch das Risiko für eine Aortenruptur, also das Zerreissen der Arterie. Beträgt der Durchmesser des Aneurysmas mehr als 8 cm, kommt es in 25 % der Fälle zu einer Ruptur.
Die Ruptur selbst hat eine schlechte Prognose – jeder zweite Patient verstirbt trotz Notfalloperation.
Ihr Apotheker empfiehlt
Was Sie selbst tun können
Nicht jedes Aneurysma muss operiert werden. Je nach Größe und Form ist die Wahrscheinlichkeit eines Zerreißens unterschiedlich hoch. Wägen Sie die Argumente, die für bzw. gegen eine OP sprechen, gemeinsam mit Ihrem Arzt ab.
- Wenn Sie sich operieren lassen, suchen Sie eine Klinik mit großer Erfahrung im Bereich der Gefäßchirurgie. Die OP kann offen (größerer Schnitt) oder minimal-invasiv als Stentprothese durchgeführt werden. Welcher Eingriff für Sie in Betracht kommt, hängt von Lage, Ausmaß und eventuellen Begleiterkrankungen ab.
- Rät der Arzt zunächst zu einem abwartenden Verhalten, halten Sie die Kontrolltermine ein. Folgende Maßnahmen helfen, das Aneurysma in Schach zu halten:
- Kontrollieren Sie Ihren Blutdruck engmaschig, er sollte < 140/90 mmHg liegen.
- Verzichten Sie unbedingt auf das Rauchen.
- Besprechen Sie mit Ihrem Arzt, ob moderater Ausdauersport für Sie günstig ist – Blutdruckspitzen sollten aber auf jeden Fall vermieden werden.
- Regulieren Sie Ihren Stuhlgang und verhindern Sie unbedingt Verstopfung und starkes Pressen, da auch dadurch der Blutdruck steigt.
- Reduzieren Sie Ihr Gewicht, wenn Sie übergewichtig sind.
Nach der Operation
Nach einer offenen Operation darf der Patient 2 Monate lang keine schweren Lasten über 5–10 kg heben. Husten und Verstopfung sollten vermieden werden, um den Druck im Bauch- und Brustraum nicht kurzzeitig zu erhöhen. Bauen Sie Ihren Kreislauf und Ihre Kondition langsam wieder auf, am besten gehen Sie nach Rücksprache mit Ihrem Arzt zweimal täglich mindestens 30 Minuten spazieren.
Prävention
Etwa 2 von 100 Männern zwischen 65 und 75 Jahren sind von einem Aortenaneurysma betroffen. Deshalb zahlt die Krankenkasse Männern ab 65 Jahren eine einmalige Ultraschall-Untersuchung zur Früherkennung.
Die beste Prävention gegen Gefäßerkrankungen wie Aortenaneurysma, koronare Herzkrankheit (KHK) oder pAVK ist ein gesunder Lebensstil. Was Sie dafür tun können, finden Sie im Beitrag koronare Herzkrankheit unter "Ihr Apotheker empfiehlt".
Weiterführende Informationen
- K. & J. Ennker: Aortenchirurgie. Steinkopff, 2008. Patientenratgeber zu Aortenaneurysma und Aortendissektion. Überblick über Ursachen, Therapiemöglichkeiten und die Zeit nach der Operation.
Aortendissektion
Aortendissektion: Längsspaltung der mehrschichtigen Aortenwand, die durch einen Einriss der Gefäßinnenhaut und das "Einwühlen" von Blut in die Gefäßwand entsteht. Der neu gebildete Spalt oder Tunnel in der Gefäßwand kann bis zu mehreren Zentimetern lang werden. Gefährdet sind vor allem Patienten mit Bluthochdruck, Arteriosklerose oder angeborenen Bindegewebserkrankungen; Männer sind doppelt so häufig betroffen wie Frauen.
Tritt die Aortendissektion akut auf, ist sie ein lebensbedrohlicher Notfall mit ~ 20 % Sterblichkeit trotz Krankenhausbehandlung und Operation. In manchen Fällen entwickelt sie sich langsam, macht keine Beschwerden und wird vom Arzt zufällig bei einer Routineuntersuchung mittels Ultraschall entdeckt. Hier kann unter strenger Blutdruckkontrolle zugewartet werden. Je nach Lage und Entwicklung der Aortendissektion kommen dann eventuell die operative Einbringung einer Gefäßprothese oder die Aortenreparatur durch einen Katheter als therapeutische Maßnahme in Betracht.
Symptome und Leitbeschwerden
- Plötzliche, starke reißende und schneidende Schmerzen in Brustkorb oder Rücken, die oft nach körperlichen oder psychischen Belastungen auftreten.
Wann zum Arzt
Bei oben genannten Beschwerden sofort den Notarzt rufen!
Die Erkrankung
Die Aortenwand besteht wie jedes Blutgefäß aus mehreren Gewebeschichten. Wenn die innerste Schicht, die Intima, einreißt, dringt Blut in die Aortenwand ein und wühlt sich zwischen den einzelnen Gewebsschichten innerhalb der Aortenwand immer weiter vor. Dadurch spaltet sich die Aortenwand auf. Dieser Dissektionsspalt kann sich wie ein Tunnel über weite Strecken der Aorta fortsetzen. Manchmal reißt die Intima an einer weiter entfernten Stelle erneut ein und das Blut gelangt aus dem Dissektionsspalt wieder zurück in das echte Gefäßinnere.
Es gibt eine ganze Reihe von Ursachen und Risikofaktoren, die zu einem Einriss der Gefäßinnenwand und einer nachfolgenden Dissektion der Aorta führen können. An vorderster Stelle stehen Veränderungen der Gefäßinnenwand durch altersbedingte degenerative Prozesse, Arteriosklerose und Bluthochdruck. Angeborene Bindegewebserkrankungen wie das Marfan-Syndrom oder das Ehlers-Danlos-Syndrom begünstigen die Dissektion ebenso wie entzündliche Gefäßerkrankungen. Weitere Risikofaktoren sind das Aortenaneurysma, ärztliche Eingriffe an der Hauptschlagader und Verletzungen.
Verlauf
Die akute Dissektion macht sich bemerkbar durch plötzlich auftretende, stärkste Schmerzen (sog. Vernichtungsschmerz) im Rücken, der Brust oder dem Oberbauch. Hierbei handelt es sich um einen potenziell lebensbedrohlichen Notfall!
Die chronische Form entsteht langsamer und ist meist ein Zufallsbefund, weil sie zunächst keine Beschwerden verursacht. Manchmal heilt eine Aortendissektion auch von selbst, und zwar, wenn das Blut im Dissektionsspalt gerinnt und sich der Tunnel dadurch wieder verschließt. Im günstigsten Fall bleibt der Einriss dadurch dauerhaft verschlossen, manchmal reißt die Wand jedoch an dieser reparierten Stelle erneut ein und der Defekt muss doch chirurgisch versorgt werden.
Formen
Bei der Aortendissektion unterscheiden die Ärzte anhand der sog. Stanford-Klassifikation 2 Typen, die vor allem bei der Planung der Therapie eine Rolle spielen:
- Beim Typ Stanford A betrifft die Dissektion den aus dem Herzen aufsteigenden Teil der Aorta (Aorta ascendens). Typ A kommt am häufigsten vor (etwa 65 % der Fälle).
- Typ Stanford B umfasst alle Aortendissektionen ohne Beteiligung der Aorta ascendens, also Aufspaltungen, die frühestens am Aortenbogen beginnt (etwa 10 %) oder dahinter, d. h. im absteigenden Teil der Aorta (Aorta descendens, 20 %). Dissektionen im Bauchraum sind mit 5 % der Fälle sehr selten.
Komplikationen
Gefürchtete Komplikationen sind:
- Die zerteilte Gefäßwand wölbt sich in das Gefäßinnere vor und engt es ein, Folge sind Durchblutungsstörungen in Bereichen hinter der Dissektion, z. B. im Gehirn.
- Die Gefäßwand platzt nach außen auf und verursacht schwerwiegende innere Blutungen in den Brustkorb oder den Bauchraum.
- Gefäßabgänge werden verlegt und es kommt zu schweren lokalen Durchblutungsstörungen mit Folgen wie einem akuten Koronarsyndrom, Schlaganfall, Querschnittslähmung, Darmarterienverschluss, akutem Nierenversagen oder einem akuten Beinarterienverschluss.
- Es bildet sich ein Hämatom innerhalb der Aortenwand.
Diagnosesicherung
Bei einem Notfallpatienten mit Verdacht auf eine Aortendissektion bestätigen die Ärzte die Diagnose sowie eventuelle Komplikationen mit bildgebenden Verfahren wie
- CT, MRT
- Echokardiografie, transösophagealer Echokardiografie (TEE)
- Farbduplexsonografie
- EKG.
Weil die chronische Aortendissektion meist keine Beschwerden verursacht, wird sie häufig als Zufallsbefund entdeckt, z. B. im Rahmen eines Bauchultraschalls. Danach kommen auch hier die oben genannten bildgebenden Verfahren zum Einsatz, um Ausmaß und Lage abzuklären und zu entscheiden, ob die Aortendissektion operiert oder zunächst nur engmaschig kontrolliert werden muss.
Differenzialdiagnosen. Leitsymptom der akuten Aortendissektion ist der plötzlich einsetzende, vernichtende Schmerz in Brustkorb, Bauch oder Rücken. Ähnlich starke Schmerzen können beispielsweise durch einen Herzinfarkt, eine Nieren- oder Gallenkolik, eine akute Bauchspeicheldrüsenentzündung oder einen Bandscheibenvorfall verursacht werden.
Behandlung
Die akute Aortendissektion ist ein lebensbedrohlicher Notfall! Zunächst stabilisieren die Ärzte den Kreislauf, senken einen erhöhten Blutdruck auf systolische Werte um 110–120 mmHg ab und bekämpfen die Schmerzen mit Opioiden (z. B. Morphin). Parallel dazu sichern sie die Diagnose und entscheiden über die Therapie.
Stanford A-Dissektionen werden immer sofort operiert. Dabei ersetzen die Chirurgen die gerissene Aorta ascendens mit einer Kunststoffprothese. Ist die Aortenklappe ebenfalls geschädigt, bekommt der Patient eine klappentragende Prothese eingesetzt.
Stanford-B-Dissektionen operieren die Ärzte nur dann sofort, wenn der Patient sehr starke Schmerzen hat oder Komplikationen auftreten. Dann setzen sie wie bei der Stanford-A-Dissektion eine passende Gefäßprothese ein. Ist eine offene Operation nicht möglich, versuchen die Ärzte, die Aorta über einen Katheter zu reparieren (Endovaskuläre Aortenreparatur, EVAR). Hierbei schieben sie den Katheter über die Leistenarterie bis zur Aorta vor und dichten die gerissene Stelle von innen mit einem Stent ab.
Weil die Sterblichkeit bei der Operation hoch ist, wägen die Ärzte vor allem bei einer chronischen, beschwerdefreien Dissektion Nutzen und Risiko immer sehr gründlich ab. Wird eine Aortendissektion nicht gleich operiert, sind halbjährliche Befundkontrollen erforderlich. Nicht selten erübrigt sich eine OP, wenn das Blut im Dissektionsspalt gerinnt und den Spalt wieder verschließt. Dehnt sich die Dissektion im weiteren Verlauf jedoch aus, empfehlen die Ärzte je nach Lage der Aufspaltung die offene chirurgische Operation mit Einsatz einer Gefäßprothese oder die Aortenreparatur mithilfe des Katheters.
Prognose
Trotz der deutlich verbesserten Behandlungsmöglichkeiten ist die Aortendissektion immer noch eine ernste Erkrankung mit schlechter Prognose. Bei Stanford-A-Dissektionen, die nicht operiert werden, beträgt die Sterblichkeit im ersten Monat 50 %. Von den operierten Patienten versterben immerhin noch 20 % im ersten Monat nach der Operation.
Stanford-B-Dissektionen haben eine bessere Prognose: 80–90 % der betroffenen Patienten überleben die nächsten 2 Jahre. Muss allerdings aufgrund von Komplikationen sofort operiert werden, beträgt die Sterblichkeit innerhalb des ersten Monats nach der Operation ebenfalls etwa 20 %.
Ihr Apotheker empfiehlt
Rät der Arzt, mit der Operation abzuwarten, sind folgende Maßnahmen wichtig:
- Achten Sie auf normale Blutdruckwerte! Sollten Sie unter Bluthochdruck leiden, kontrollieren Sie den Blutdruck regelmäßig und stellen Sie ihn mithilfe Ihres Arztes auf Werte unter 140/90 mmHg ein.
- Verhindern Sie Blutdruckspitzen, indem Sie schwere körperliche Arbeit meiden. Besonders wichtig ist auch die Regulierung des Stuhlgangs, Verstopfung und starkes Pressen müssen verhindert werden.
- Besprechen Sie mit Ihrem Arzt, ob moderater Ausdauersport für Sie günstig ist. Auch beim Sport gilt es, Blutdruckspitzen zu meiden.
- Liegen bei Ihnen weitere Risikofaktoren wie Arteriosklerose oder Rauchen vor, packen Sie diese an. Tipps für einen gefäßgesunden Lebensstil finden Sie unter akutes Koronarsyndrom.
Arterielle Hypotonie und orthostatische Dysregulation
Arterielle Hypotonie (Konstitutioneller niedriger Blutdruck): Dauerhaft systolische Blutdruckwerte unter 100 mmHg. Bei jungen Frauen oder schlankwüchsigen Menschen sind solche dauerhaft niedrigen Blutdruckwerte ohne wesentliche Beschwerden nicht selten. Ist die Ursache unklar, liegt eine idiopathische (primäre) Hypotonie vor. Kommt es aufgrund einer Erkrankung oder einer Medikamenteneinnahme zu Blutdruckwerten unter 100 mmHg, spricht man von einer symptomatischen oder sekundären Hypotonie. Hier leiden die Betroffenen häufig unter Beschwerden wie Kopfschmerzen, Blässe, Ermüdbarkeit und Konzentrationsschwäche.
Orthostatische Dysregulation (orthostatische Hypotonie, orthostatische Kreislaufregulationsstörung): Plötzlicher Blutdruckabfall nach Lagewechseln, insbesondere raschem Aufstehen aus dem Liegen oder Sitzen mit Beschwerden wie Schwindel bis hin zu Bewusstlosigkeit. Betroffen sind vor allem ältere Menschen, Diabetiker, Menschen mit ausgeprägten Krampfadern oder Personen, die von Haus aus bereits niedrige Blutdruckwerte haben. Bei älteren Menschen gehört die orthostatische Dysregulation zu den häufigsten Ursachen einer plötzlichen Bewusstlosigkeit, die meist aber nur kurz anhält.
Die therapeutischen Möglichkeiten sind bei beiden Erkrankungen leider begrenzt. Sie fußen zunächst auf Selbsthilfemaßnahmen, Medikamente kommen aufgrund ihrer unerwünschten Wirkungen wie Herzrhythmusstörungen oder Wassereinlagerung selten zum Einsatz.
Symptome und Leitbeschwerden
Arterielle Hypotonie:
- Schlappheit, Müdigkeit
- Eingeschränkte Leistungsfähigkeit, morgens lange "keine Energie"
- Kalte Hände und Füße.
Orthostatische Dysregulation, vor allem nach einem plötzlichen Lagewechsel des Körpers:
- Schwindel, Benommenheit, Schwarzwerden vor den Augen, Bewusstlosigkeit,
- Blässe, Schweißausbruch, Übelkeit, Herzklopfen
- Kopfschmerzen
- Ohrgeräusche.
Wann zum Arzt
In den nächsten Tagen, wenn
- nach dem Aufstehen oder bei längerem Stehen regelmäßig Schwindel, Schweißausbruch oder Übelkeit auftreten
Sofort, wenn
- es erstmals kurzzeitig zu Bewusstlosigkeit kam.
Die Erkrankungen
Eine arterielle Hypotonie ist als idiopathische Hypotonie meist anlagebedingt und tritt familiär gehäuft auf. Behandlungsbedürftige Beschwerden sind damit in der Regel nicht verbunden.
Als symptomatische Hypotonie können niedrige Blutdruckwerte aber auch Folge sein von
- Herzkrankheiten (Herzinsuffizienz, Aortenstenose, Herzrhythmusstörungen)
- Hormonstörungen (z. B. bei Schilddrüsenunterfunktion, adrenogenitales Syndrom)
- Nervenerkrankungen (Syringomyelie, Tabes dorsalis bei Syphilis)
- Medikamentennebenwirkungen (z. B. nach Bluthochdruckmedikamenten, Entwässerungstabletten oder Psychopharmaka).
Im Gegensatz zur dauerhaften arteriellen Hypotonie kommt es bei der orthostatischen Dysregulation anfallsweise zu niedrigen Blutdruckwerten. Stehen die Betroffenen schnell auf, so versackt das Blut aufgrund der Schwerkraft in den Beinen, ohne dass das vegetative Nervensystem darauf reagiert und dies durch reflektorisches Zusammenziehen der venösen Blutgefäße verhindert. In der Folge fließt plötzlich zu wenig Blut zum Herzen zurück und der Blutdruck fällt ab. Die entstehende Mangeldurchblutung des Gehirns führt zu Schwindel, Schwarzwerden vor den Augen bis hin zur Bewusstlosigkeit. Ein Kollabieren und Hinstürzen lässt sich verhindern, indem man sich wieder hinsetzt oder hinlegt und die Beine hochlegt, wodurch das Blut zum Herzen zurückfließt. Die Blutverteilungsstörung ist damit behoben, der Blutdruck steigt wieder, das Gehirn wird wieder mit mehr Blut versorgt und die Beschwerden vergehen.
Vermeiden lässt sich die orthostatische Dysregulation, wenn man als Betroffener aus dem Liegen nicht plötzlich aufsteht, sondern sich zunächst hinsetzt und einen Augenblick in dieser Position verweilt, bevor man sich ganz hinstellt.
Bei Patienten mit starkem Blutdruckabfall und Beschwerden können zwei Formen der orthostatischen Hypotonie unterschieden werden:
- Sackt der systolische Blutdruck nach dem Aufstehen deutlich ab und steigt gleichzeitig der Pulsschlag an, so liegt eine sympathikotone orthostatische Hypotonie vor.
- Bei der asympathikotonen orthostatischen Hypotonie fallen systolischer und diastolischer Blutdruck nach dem Aufstehen deutlich ab, ohne dass der Pulsschlag ansteigt. Er bleibt vielmehr unverändert oder fällt sogar ab. Die asympathikotone Hypotonie ist typisch für neurologische Schädigungen, wie z. B. eine schwere Polyneuropathie oder eine Störung des vegetativen Nervensystems, und zwar des Sympathikus.
Diagnosesicherung
Arterielle Hypotonie. Anhaltend niedrige systolische Blutdruckwerte unter 100 mmHg fallen meist als Zufallsbefund bei Blutdruckmessungen in der Arztpraxis auf und werden dann gegebenenfalls mit einer 24-Stunden-Blutdruck-Messung überprüft. Der Arzt muss abklären, ob die niedrigen Blutdruckwerte vielleicht auf eine Grunderkrankung oder einen anderen Auslöser zurückzuführen sind. Deshalb befragt er den Patienten, ob er Medikamente einnimmt, da auch bestimmte Arzneimittel einen niedrigen Blutdruck verursachen können. Bei Verdacht auf Herz-Kreislauferkrankungen oder hormonelle Störungen als Auslöser der Hypotonie, führt er in der Regel verschiedene Untersuchungen wie Echokardiografie, EKG und Blutabnahme durch.
Eine orthostatische Dysregulation vermutet der Arzt oft schon anhand der vom Patienten geschilderten Beschwerden. Meist kann er diese mit dem Schellong-Test nachweisen: Der Patient legt sich für 10 Minuten auf eine Liege, steht anschließend abrupt auf und bleibt 10 Minuten lang stehen. Im Stehen werden in regelmäßigen Abständen Puls und Blutdruck gemessen und es wird nach Beschwerden gefragt. Normalerweise treten keine Beschwerden auf, Blutdruck und Puls ändern sich kaum. Besteht eine orthostatische Dysregulation, provoziert der abrupte Lagewechsel die typischen Beschwerden und zumindest ein Blutdruckwert ist deutlich erniedrigt.
Bei Patienten, die bereits Ohnmachtsanfälle erlitten haben, führt der Arzt eine vergleichbare Untersuchung mit einem kippbaren Tisch durch. Auf diesem Kipptisch ist der Patient festgeschnallt, um bei tatsächlich auftretender Ohnmacht vor Stürzen geschützt zu sein. Eine solche Kipptischuntersuchung setzen die Ärzte manchmal auch bei der Diagnose von Herzrhythmusstörungen ein.
Differenzialdiagnosen. Kurze Bewusstlosigkeit wird z. B. als sogenannte Synkope auch bei der Aortenklappenstenose, bei Herzrhythmusstörungen und beim Karotissinussyndrom beobachtet und manchmal auch durch Husten, Lachen oder Schreck hervorgerufen.
Behandlung
Sowohl bei orthostatischer Dysregulation als auch bei Beschwerden wegen arterieller Hypotonie steht zunächst die Selbsthilfe im Vordergrund. Daneben kommt das Tragen von Kompressionsstrümpfen in Betracht. Medikamente, die den Blutdruck senken, sollten weggelassen werden.
Pharmakotherapie
Medikamente sind in den seltensten Fällen erforderlich und werden wegen möglicher Nebenwirkungen auch nur ungern eingenommen und verschrieben. Es gibt auch keinen geeigneten Wirkstoff, der ausschließlich Venen gerade dann verengt, wenn zu wenig Blut zum Herzen zurückfließt.
Wenn der Patient eine Therapie wünscht, kann der Arzt folgende Wirkstoffe verordnen:
- Sympathomimetika. Diese Substanzen regen das sympathische Nervensystem an und führen dazu, dass sich die Gefäße verengen und dadurch der Blutdruck ansteigt. Nachteil ist jedoch, dass diese Stimulation den ganzen Körper erfasst und daher auch Herzrhythmusstörungen ausgelöst werden können. Zu den bei Hypotonie eingesetzten Wirkstoffen gehören Etilefrin, Coffein, Midodrin, Oxilofrin oder Ameziniummetilsulfat.
- Fludrocortison. Durch die Einnahme von Fludrocortison, einer künstlich hergestellten Kortisonvariante, wird die Flüssigkeitsmenge in den Blutgefäßen erhöht und dadurch der Blutdruck angehoben. Auch hier müssen Arzt und Patient mögliche Nebenwirkungen beachten, vor allem Wassereinlagerungen ins Gewebe (Ödeme), Gewichtszunahme und Kaliummangel.
Hinweis. Die früher gerne verordneten Dihydroergotamine (z. B. Dihydergot® und Ergotonin®) dürfen seit 2014 aufgrund ihrer ausgeprägten unerwünschten Wirkungen nicht mehr bei der orthostatischen Hypotonie eingesetzt werden.
Prognose
Eine arterielle Hypotonie ist für die Betroffenen manchmal unangenehm, lässt sich aber mit den unter "Ihr Apotheker empfiehlt" genannten Selbsthilfemaßnahmen recht gut behandeln. Folgeschäden durch niedrigen Blutdruck sind nicht zu befürchten.
Für betagte Patienten ist eine orthostatische Dysregulation allerdings problematisch, und zwar aufgrund der dadurch erhöhten Sturzgefahr und deren möglichen Folgen (Schenkelhalsfraktur, Krankenhausaufenthalt). Unten genannte Selbsthilfetipps müssen daher in der täglichen Betreuung und Pflege betroffener alter Menschen besonders beachtet werden.
Ihr Apotheker empfiehlt
Was Sie selbst tun können
- Gewöhnen Sie sich an, nach dem Schlafen, nach längerem Sitzen oder einem Bad nicht abrupt, sondern langsam aufzustehen.
- Duschen ist für Sie besser geeignet als Baden. Wenn Sie dennoch auf ein Vollbad nicht verzichten möchten, achten Sie darauf, dass das Wasser nicht zu warm ist und stehen Sie ganz besonders langsam aus der Badewanne auf. Denn aufgrund der warmen Haut und der damit weit gestellten Gefäße sackt das Blut gerne in die Beine.
- Meiden Sie langes Stehen, überwärmte Räume und den Aufenthalt in großer Hitze.
- Reduzieren Sie Ihren Alkoholkonsum. Denn Alkohol wirkt gefäßerweiternd und führt zumindest kurzfristig zu einer Blutdrucksenkung, die eine Hypotonie noch verstärken kann.
- Schlafen Sie mit erhöhtem Oberkörper. Die Schrägstellung des Kopfteils auf etwa 20° vermindert die nächtliche Nierenausscheidung und lindert so Blutdruckschwankungen beim morgendlichen Aufstehen.
- Viele Betroffene profitieren auch von Kompressionsstrümpfen Klasse I. Sie sind zwar im Sommer etwas lästig, werden aber in den übrigen Jahreszeiten von sehr vielen Betroffenen getragen.
- Bei drohendem Kollaps: Hinlegen und Beine hoch lagern.
Hydrotherapie. Trainieren Sie die Reaktionsfähigkeit Ihres unwillkürlichen Nervensystems durch heiß-kalte Wechselduschen. Wenn Sie eher zum Typ der "Warmduscher" gehören, fangen Sie mit 10-sekündigen Kaltduschphasen der Beine an und verlängern Sie diese in den nächsten Wochen langsam auf 30 Sekunden. Kreislaufanregend wirken auch Tautreten, kalte Güsse, kalte Armbäder und Trockenbürsten, z. B. mit einem Luffahandschuh. Achten Sie darauf, dass Sie immer kreisend von außen in Richtung Herz bürsten.
Umstritten ist, ob regelmäßige Saunabesuche bei niedrigem Blutdruck sinnvoll sind. Die durch die Wärme hervorgerufene Gefäßerweiterung kann zu einem Kreislaufkollaps führen. Wenn Sie dennoch nicht darauf verzichten wollen, beginnen Sie am besten mit kurzen Saunaaufenthalten und verlängern Sie diese erst, wenn Sie die Wärme gut vertragen. Eine verträglichere Alternative ist zudem die Niedrigtemperatur- oder Biosauna, in der es nur bis zu etwa 70° C warm wird.
Ernährung. Nehmen Sie beim Essen großzügig Kochsalz zu sich, trinken Sie reichlich, vermeiden Sie opulente Mahlzeiten – besser sind viele kleinere Portionen. Trinken Sie morgens Kaffee oder Schwarzen Tee.
Bewegung. Planen Sie in Ihren Tagesablauf viele körperliche Aktivitäten ein. Ignorieren Sie den Aufzug an Ihrem Arbeitsplatz und benutzen Sie die Treppen. Lassen Sie auch bei längeren Gehstrecken das Auto stehen und erledigen Sie Ihre Besorgungen von nun an zu Fuß oder per Fahrrad.
Morgendliche Gymnastikübungen bringen den Kreislauf auf Trab. Legen Sie sich z. B. auf den Rücken, heben Sie die Beine zur Kerze an und fahren Sie dann mit den Beinen in der Luft für 5–10 Minuten Rad. Den gleichen Zweck erfüllen Kniebeugen oder Im-Stand-Joggen, indem Sie einige Minuten auf der Stelle laufen.
Treiben Sie regelmäßig Sport, besonders geeignet sind Sportarten, die einen stark anregenden Effekt auf den Kreislauf haben, z. B. Joggen, Mountainbiking oder Tanzen.
Komplementärmedizin
Entspannungsverfahren. Yoga übt zwar keinen direkten Einfluss auf den Blutdruck aus, einige Körper- und Atemübungen haben aber einen belebenden Effekt und mindern deshalb die Symptome eines niedrigen Blutdrucks.
Pflanzenheilkunde. Als kreislaufanregende Heilpflanzen gelten Ginsengwurzel (Panax ginseng), Kampfer (Cinnamomum camphora), Weißdorn Crataegus-Extrakte und Rosmarin (Rosmarinum officinalis). Besonders empfehlenswert sind Kombinationspräparate (z. B. Korodin Herz-Kreislauf-Tropfen®), bei gelegentlichen Beschwerden können auch Vollbäder mit Badezusätzen (z. B. Rosmarinöl und Kampfer in Kneipp Badeöl Rosmarin®) sinnvoll sein.
Früher wurden Kampfer-, Rosmarin- und Lavendelblütenöle auch in Riechsalzen verwendet. Ihre schnelle, kreislaufbelebende Wirkung wird wahrscheinlich über die Geruchsrezeptoren in der Nase vermittelt. Riechsalze gibt es heute nicht mehr. Eine ähnliche Wirkung kann man jedoch hervorrufen, wenn man 1–4 Tropfen des ätherischen Öls auf ein Stück Würfelzucker tropft und dieses langsam im Mund zergehen lässt oder die Schläfenpartie mit dem ätherischen Öl einreibt.
Homöopathie. Konstitutionsmittel, die einen Bezug zu niedrigem Blutdruck haben, sind u. a. Kalzium carbonicum, Gelsemium oder Sepia; darüber hinaus stehen verschiedene kreislaufanregende Komplexmittel (z. B. Diacard®, Hevert®-Aktivon) zur Verfügung.
Akupunktur. Es sind verschiedene Tonisierungspunkte bekannt, z. B. des Blasen-, Herz-Kreislauf- oder Lungenmeridians, deren gezielte Nadelung in manchen Fällen den niedrigen Blutdruck reguliert.
Arterielle Verschlusskrankheit der Darmgefäße
Arterielle Verschlusskrankheit der Darmgefäße (AVK der viszeralen Gefäße, AVK der Mesenterialarterie): Ungenügende Durchblutung der Eingeweide aufgrund arterieller Gefäßverengungen.
Durchblutungsstörungen der Darmgefäße treten als chronisches Leiden mit immer wieder beklagten Bauchschmerzen oder als plötzliches lebensbedrohliches Ereignis mit Übelkeit, Erbrechen oder Durchfall in Erscheinung. Betroffen sind meist ältere Menschen, bei denen ähnliche Gefäßverengungen bereits von anderen Körperregionen bekannt sind.
Leitbeschwerden
Chronisch:
- Bevorzugt nach dem Essen auftretende Bauchschmerzen
- Verdauungsstörungen, Gewichtsabnahme.
Akut:
- Plötzliche, starke, krampfartige Bauchschmerzen, Übelkeit, Erbrechen mit extrem druckschmerzhaftem Leib und Kreislaufstörungen bis hin zum Schock (akuter Arterienverschluss mit Darminfarkt und Bauchfellentzündung).
Die Erkrankung
Bei unzureichender Durchblutung der Eingeweide kommt es zu krampfartigen Bauchschmerzen. Wenn dies nur vorübergehend im Anschluss an ein Essen geschieht, spricht man von einer Angina abdominalis. Begleitend treten – zumindest langfristig – Stuhlunregelmäßigkeiten, Verdauungsstörungen, Gewichtsabnahme und zum Teil auch blutige Durchfälle hinzu.
Bei anhaltender Mangeldurchblutung des Darms kommt es zum Darminfarkt: Durch die geschädigte Darmwand treten Darmbakterien in den freien Bauchraum aus, wodurch sich eine lebensbedrohliche Bauchfellentzündung, Peritonitis, entwickelt.
Das macht der Arzt
Die Diagnose ist schwierig und wird oft erst spät gestellt, da der Arzt bei Bauchschmerzen nach dem Essen oder bei Blut im Stuhl zunächst an zahlreiche andere Erkrankungen denkt. Steht die Diagnose endlich, wird die Durchblutung zunächst medikamentös durch Plättchenhemmer, z. B. Acetylsalicylsäure verbessert. Reicht dies nicht, ist der nächste Schritt eine gefäßchirurgische Operation oder eine Gefäßaufdehnung.
Besonders schwierig ist die Diagnose eines akuten Darminfarktes, da hier ein relativ beschwerdefreies Intervall von mehreren Stunden auftritt. Der Patient hat dabei wenig Schmerzen, aber es entsteht in dieser Zeit eine Bauchfellentzündung. Doch gerade hier sind die Diagnosestellung und sofortige Therapie (Öffnung des Bauches und der verschlossenen Arterie) besonders wichtig, da der betroffene Darmabschnitt sonst abstirbt und entfernt werden muss.
Arteriosklerose
Arteriosklerose (Atherosklerose, Arterienverkalkung): Allmähliche und abgesehen von Frühstadien unumkehrbare Schädigung von Arterien durch Einlagerungen in und Ablagerungen auf der Gefäßwand. Dies führt zu Gefäßverengungen und -verschlüssen und erhöht das Risiko für eine Vielzahl von Herz-Kreislauf-Erkrankungen.
Arteriosklerose ist keine Krankheit im eigentlichen Sinn, sondern ein natürlicher Abnutzungsprozess, der allerdings durch schädigende Verhaltensweisen wie Rauchen und ungesunde Ernährung drastisch beschleunigt wird. Langfristig führt die Arteriosklerose dazu, dass sich die Arterien, die das Blut vom Herzen in den Körper transportieren, langsam verengen. Oft schreiten die arteriosklerotischen Prozesse unbemerkt über Jahre und Jahrzehnte fort, bis die ersten Beschwerden auftreten – diese können jedoch gleich lebensbedrohlich sein, z. B. als Herzinfarkt oder Schlaganfall.
Symptome und Leitbeschwerden
Oft jahrzehntelang keine. Später Durchblutungsstörungen, die sich je nach betroffenem Organ beispielsweise äußern als
- Schmerzen beim Gehen
- Angina pectoris (Brustenge, Atemnot, Herzschmerzen)
- Schlecht heilende Wunden
- Kalte Extremitäten
- Kurze Bewusstlosigkeit (Transitorische ischämische Attacke, sog. TIA)
- Erektionsstörungen.
Wann in die Arztpraxis
In den nächsten Tagen
- bei oben auftretenden Beschwerden.
Sofort die Notärzt*in rufen bei
- Atemnot, Angstgefühl und Schmerzen in der Brustgegend, die unter Umständen in den linken Oberarm, Rücken oder Bauch ausstrahlen.
Die Erkrankung
Krankheitsentstehung
Um die Krankheit zu verstehen, ist es wichtig, sich den Aufbau der Gefäßwand zu vergegenwärtigen. Die Wand von Arterien setzt sich aus mehreren Schichten zusammen:
- Die innerste Schicht heißt Tunica intima, auch Intima genannt. Sie besteht aus einer einschichtigen Innenhaut, dem Endothel, darunter liegt etwas lockeres Bindegewebe und eine elastische Membran.
- Unter der Intima findet sich die Tunica media, auch Media genannt. Diese mittlere Schicht besteht aus Muskulatur, Bindegewebe und elastischen Anteilen. Die Media ermöglicht mit ihrer Muskelschicht, dass Nervenimpulse oder Botenstoffe die Gefäße enger und weiter stellen.
- Die bindegewebige Tunica externa, auch Adventitia genannt, ist die äußerste Schicht. In ihr verlaufen Nerven und kleine Gefäße, die die äußeren Schichten der Gefäßwand mit Sauerstoff und Nährstoffen versorgen (die inneren Schichten beziehen diese Stoffe direkt aus dem Blutstrom).
Arteriosklerotische Gefäßveränderungen entstehen an Stellen, an denen das Endothel, also die schützende Innenhaut der Intima, beschädigt wurde. Solche Gefäßwandschäden entstehen vor allem durch eine ungünstige Blutzusammensetzung, lokalen Sauerstoffmangel und hohen Druck im Gefäßinneren (Bluthochdruck). Es gibt einige Problemstellen im Gefäßsystem, an denen es besonders leicht zu Verletzungen der Innenhaut kommt: Und zwar dort, wo sich durch ungünstige Strömungsverhältnisse Wirbel bilden, wie z. B. vor und nach den Abzweigungen der das Gehirn versorgenden Kopfarterien.
An den verletzten Stellen des Endothels haften Blutplättchen an und verklumpen miteinander, ohne den Schaden jedoch vollständig zu verschließen. Das normalerweise schützende Endothel wird durchlässig und die darunter liegenden Schichten erhalten direkten Kontakt mit dem Blut. Dadurch quillt vor allen Dingen die Intima auf und lagert Stoffe aus dem Blut ein. Cholesterin und andere Blutfette bilden immer dickere Beläge, die sogenannte arteriosklerotische Plaque. Das Bindegewebe reagiert auf diese Fettablagerungen mit einer vermehrten Zellbildung, sodass die Intima verdickt. Im ungünstigsten Fall stirbt das Gewebe an der betroffenen Stelle ab und verkalkt.
Vor allem das LDL-Cholesterin gilt als gefährlich. In seiner oxydierten Form wird es besonders stark in die Intima eingelagert. Das günstige HDL-Cholesterin dagegen kann Cholesterin sogar wieder aus den Ablagerungen herauslösen und abtransportieren. Eine gefäßschützende Wirkung haben auch Antioxidanzien, die die Oxidation von LDL-Cholesterin durch freie Sauerstoffradikale verhindern.
Die verdickte Intima und die Verkalkung verengen die Arterien, was die Durchblutung der von ihnen versorgten Organe und Körperteile erschwert. Bereits vorhandene Gefäßveränderungen vergrößern darüber hinaus die Gefahr für weitere Schäden an anderen Stellen. Steht die geschwächte Gefäßwand zudem unter starkem Druck, wie z. B. im Bereich der Bauchaorta, leiert sie aus und bildet ein Aneurysma.
Verlauf
Arteriosklerose betrifft in der Regel das gesamte arterielle System, auch wenn sich die Auswirkungen lokal unterschiedlich zeigen. Im fortgeschrittenen Stadium kommt es vor, dass die Plaque aufreißt (Plaque-Ruptur). An diesen Stellen bilden sich Blutgerinnsel, die das Gefäß vollständig verschließen können und zu einem akuten Sauerstoffmangel in den normalerweise von dieser Arterie versorgten Gebieten führen. Zum Glück lösen sich solche Verschlüsse oft rasch wieder auf, oder das Gebiet wird auch noch von einer zweiten Arterie versorgt. In ungünstigen Fällen werden Teile eines solchen Blutgerinnsels als Embolie mit dem Blut weiter verschleppt, verstopfen andere, dahinter gelegenen Arterien und lösen dadurch z. B. einen Schlaganfall aus.
Am Herzen äußern sich Gefäßverengungen zunächst durch Angina pectoris. Bei einem vollständigen und endgültigen Gefäßverschluss kommt es zu einem Herzinfarkt. Im Gehirn verursacht Arteriosklerose zuerst eine Minderdurchblutung mit kurzen Verwirrtheitszuständen oder Bewusstlosigkeit (sog. TIA), wird ein Gefäß komplett verschlossen, ist ein Schlaganfall die Folge. Auch an anderen Körperteilen führt die Arteriosklerose zu unangenehmen bis lebensgefährlichen Krankheitsbildern. So treiben verengte Nierengefäße (Nierenarterienstenose) den Blutdruck in die Höhe mit der Gefahr des Nierenversagens. Verkalkte Beckenarterien sind ein häufiger Grund für eine erektile Dysfunktion bei älteren Männern. Leichte bis schwere Durchblutungsstörungen in den Beinen sind auch bedingt durch arteriosklerotisch verengte Arterien, pAVK.
Risikofaktoren
Wie schnell der Abnutzungsprozess an den Arterien abläuft, haben wir in hohem Maße selbst in der Hand, und zwar durch unsere Ernährung und unseren Lebensstil. Das Risiko für arteriosklerotische Gefäßveränderungen steigt durch
- Hohe Cholesterinspiegel, vor allem LDL-Cholesterin, und Lipoprotein [a]
- Bewegungsarmut
- Rauchen
- Bluthochdruck
- Übergewicht, besonders beim "Apfeltyp"
- Diabetes
- Stress.
Aber auch nicht beeinflussbare Faktoren, z. B. männliches Geschlecht und genetische Veranlagung tragen zu ihrer Entstehung bei. Bis zu den Wechseljahren tritt Arteriosklerose bei Frauen seltener auf, da die weiblichen Geschlechtshormone einen gewissen Schutz bieten.
Stadien
Die Weltgesundheitsorganisation WHO unterscheidet drei Arteriosklerose-Stadien. Im ersten Stadium sind nur leichte Frühschäden (z. B. Fettstreifen) festzustellen. Im zweiten Stadium haben sich bereits arteriosklerotische Plaques gebildet. Erst im dritten Stadium zeigen sich die gefährlichen arteriosklerosebedingten Folgeerkrankungen.
Diagnosesicherung
Zur Diagnose arteriosklerotisch veränderter Gefäße stehen eine Vielzahl von Untersuchungen zur Verfügung. Schon die ausführliche Befragung und die körperliche Untersuchung der Patient*in gibt der Ärzt*in eine ganze Reihe wertvoller Hinweise auf das mögliche Vorliegen einer Arteriosklerose. Mit technischen Verfahren lassen sich die Gefäßveränderungen und ihre Folgen an den Organen dann konkret nachweisen.
Körperliche Untersuchung bei Verdacht auf Arteriosklerose
- Palpation (Abtasten) der Körperpulse, z. B. am Handgelenk, Hals, im Bereich der Fußknöchel und Kniekehlen
- Blutdruckmessungen an Armen und Beinen (immer im Seitenvergleich)
- Auskultation (Abhören) der Gefäße mit dem Stethoskop (z. B. der Arteria carotis am Hals) und des Herzens
- Inspektion der oberflächlichen Gefäße (z. B. der Schläfenarterie, Arteria temporalis)
- Inspektion der Haut auf Blässe und Gewebeveränderungen oder Wundheilungsstörungen, vor allem im Seitenvergleich
- Gehversuch auf dem Laufband (Ermittlung der schmerzfrei zu bewältigenden Gehstrecke)
- Lagerungsversuch nach Ratschow.
Wichtige Laborwerte bei Verdacht auf eine Arteriosklerose:
- Blutfette (Triglyceride, LDL-Cholesterin, HDL-Cholesterin, VLDL)
- Blutzucker und HbA1c-Wert
- Homocystein
- Harnsäure.
Als apparative Diagnostik nutzt die Ärzt*in vor allem folgende Verfahren:
- Ultraschalluntersuchungen (B-Scan, Dopplersonografie, Farbduplexsonografie)
- Messung des Knöchel-Arm-Index (ABI)
- Messung der Sauerstoffsättigung
- Herzkatheteruntersuchung mit Koronarangiografie
- Magnetresonanz-Angiografie
- CT-Angiografie
- Digitale Subtraktionsangiografie (DSA).
Behandlung
Die Behandlung der Arteriosklerose richtet sich danach, welche weiteren Erkrankungen und Risikofaktoren bei der Patient*in vorliegen und zu welchen Folgen die Gefäßveränderungen geführt haben. Auch wenn sich die Arteriosklerose nicht mehr zurückbildet, kann doch ihre Weiterentwicklung mit einer ganzen Reihe von Maßnahmen aufgehalten werden. Zu den wichtigsten dieser bei allen Arteriosklerosepatienten empfehlenswerten bzw. unabdingbaren Basismaßnahmen gehören
- Völliger Verzicht auf das Rauchen
- Optimale Behandlung eines Bluthochdrucks, eines Diabetes mellitus und bestehender Fettstoffwechselstörungen
- Reduktion von Übergewicht
- Moderater Ausdauersport, vor allem Joggen, Nordic Walking, Schwimmen, Radfahren
- Maßvoller Alkoholkonsum
- Gesunde Ernährung, verminderter Konsum von Zucker und tierischen Fetten (siehe auch Ernährungstipps im Beitrag Koronare Herzkrankheit)
- Stressreduktion, z. B. mithilfe von Mind-Body-Therapien.
Die speziellen medikamentösen und invasiven Therapien der einzelnen Erkrankungen wie beispielsweise die Ballondilatation werden in den entsprechenden Artikeln erläutert (z. B. Herzinfarkt, pAVK).
Prognose
Die Prognose bei einer Arteriosklerose hängt davon ab, wie stark die Gefäße betroffen und verengt sind, in welcher Körperregion die Engstellen vorliegen und ob bereits innere Organe geschädigt wurden. Entscheidend ist zudem das Vorliegen von Risikofaktoren und deren Behandlung (ausführliche Tipps zur Prävention siehe Koronare Herzkrankheit). Gute Möglichkeiten zur Abschätzung des individuellen Herz-Kreislauf-Risikos sind beispielsweise der PROCAM-Rechner und der ESC-Score.
Ihre Apotheke empfiehlt
Prävention
Arteriosklerose ist zwar ein natürlicher Abnutzungsprozess, gefährliche Folgeerkrankungen sind jedoch keineswegs Schicksal, sondern ein weitgehend hausgemachtes Problem. Die oben genannten Basismaßnahmen zur Behandlung der Arteriosklerose sind genauso zur Prävention empfehlenswert. Erwiesenermaßen vorbeugend wirken körperliche Aktivität, eine kalorienbilanzierte, fettarme und ballaststoffreiche Ernährung, mediterrane Ernährung sowie der Verzicht auf Nikotin.
Als Suchtest zur Risikoabschätzung einer Arteriosklerose und ihrer Folgekrankheiten dienen die Blutwerte hsCRP und eine erhöhte Fibrinogenkonzentration. Zudem wird vermutet, dass ein hoher Homocystein-Wert an der Schädigung der Blutgefäße beteiligt ist. Zur Regulierung des Homocystein-Spiegels im Blut ist eine ausreichende Versorgung mit den Vitaminen B12 und Folsäure erforderlich.
Weiterführende Informationen
Link zu verschiedenen Scores auf der Seite des BNK (Bundesverband Niedergelassener Kardiologen): www.scores.bnk.de/index.html
Bluthochdruck
Bluthochdruck (arterielle Hypertonie): Dauerhaft erhöhte Blutdruckwerte von mindestens 140/90 mmHg. Etwa 25 % der erwachsenen Bevölkerung und die Hälfte der über 50-Jährigen leiden an Bluthochdruck, wobei knapp ein Drittel der Betroffenen nichts davon weiß. Doch auch unbemerkt kann erhöhter Bluthochdruck zu schweren Organschäden führen und muss deshalb behandelt werden. Dabei kommen neben einem gesundheitsbewussteren Lebensstil mit Nikotinverzicht, Gewichtsreduktion und Bewegung vor allem blutdrucksenkende Medikamente zum Einsatz.
Als Blutdruckentgleisung (hypertensiver Notfall) bezeichnet man akute Blutdruckwerte über 230/120 mmHg. Es drohen dann Verwirrtheit, Krampfanfälle oder auch schwerwiegende Komplikationen wie der akute Schlaganfall, die akute Linksherzinsuffizienz mit Lungenödem oder die Aortendissektion. Eine sofortige Blutdrucksenkung durch eine (Not-)Ärzt*in und die Einweisung in eine Klinik sind erforderlich!
Symptome und Leitbeschwerden
- Häufig symptomlos
- Kopfschmerzen beim Aufwachen, vor allem im Hinterkopfbereich
- Herzklopfen, stechende Brustschmerzen
- Häufiges Nasenbluten
- Atemnot bei Belastung
- Schwindelanfälle, Ohrensausen, Sehstörungen, Verwirrtheit
- Bei zugrunde liegenden Hormonstörungen: Muskelschwäche, auffällig viel Durst und häufiger Harndrang, ungewöhnliches Schwitzen, ausgeprägte Gewichtsveränderungen.
Bei Blutdruckentgleisung:
- Möglicherweise Sehstörungen, Schwindel, stärkste Kopfschmerzen, Atemnot, Herzschmerzen oder reißende Schmerzen im Brustkorb oder Bauchbereich, Bewusstseinsstörungen oder Lähmungserscheinungen.
Wann in die Arztpraxis
In den nächsten Tagen, wenn
- erstmals hohe Blutdruckwerte gemessen werden
- sich Beschwerden wie grundloses Nasenbluten (außer bei Jugendlichen während der Pubertät), Blut im Urin oder Kopfschmerzen beim Aufwachen häufen
- sich Körperform, Gewicht, Durst, Wasserlassen, Schwitzen oder die Belastungsfähigkeit auffällig ändern
- Herzklopfen, Schwindelanfälle oder Sehstörungen auftreten.
Sofort zur Ärzt*in oder ins Krankenhaus, wenn die Blutdruckwerte
- anhaltend über 200/120 mmHg liegen
- sich mit den ärztlich verschriebenen Medikamenten nicht absenken lassen
- mit Unwohlsein verbunden sind.
Die Erkrankung
Bluthochdruck liegt vor, wenn bei mehrmaligen Messungen an verschiedenen Tagen und zu verschiedenen Zeiten in Ruhe Werte von 140/90 mmHg und mehr ermittelt wurden.
Je nach systolischen und diastolischen Blutdruckwerten unterscheiden die europäischen Leitlinien folgende Blutdruck-Zustände
- Optimaler Blutdruck: < 120/80 mmHg
- Normaler Blutdruck: < 130/85 mHg
- Hoch-normaler Blutdruck: 130/85–139/89 mmHg
- Hypertonie Grad I: 140/90–159/99 mmHg
- Hypertonie Grad II: 160/100–179/109 mmHg
- Hypertonie Grad III: > 180/110 mmHg
- Hypertensiver Notfall: > 230/120 mmHg.
Daneben gibt es die isolierte systolische Hypertonie mit systolischen Werten > 140 mmHg und diastolischen Werten < 90 mmHg, die vor allem bei älteren Menschen auftritt. Bei dauerhaft > 120 mmHg erhöhten diastolischen Blutdruckwerten spricht man von einer malignen Hypertonie, die zu schweren Netzhautveränderungen und Nierenschäden führt.
Hinweis: Die Definition des optimalen Blutdrucks wird unterschiedlich diskutiert und ist Gegenstand aktueller Forschung. Besonders streng sind die amerikanischen Leitlinien, in denen schon systolische Werte > 120 mmHg als erhöht gelten und Werte > 130/80 mmHg als Hypertonie Grad I. Die amerikanischen Expert*innen begründen dies damit, dass Herz-Kreislauf-Komplikationen schon ab einem dauerhaften systolischen Wert von 130 mmHg erheblich zunehmen. Kritiker*innen bemängeln, dass durch die gesunkenen Richtwerte viele vorher gesunde Menschen plötzlich als krank eingestuft werden. Außerdem gehe die starke Blutdrucksenkung mit Nebenwirkungen einher wie z. B. einer erhöhten Sturzgefahr.
Formen und Ursachen
Ein Bluthochdruck kann sich aufgrund verschiedener Ursachen entwickeln, in vielen Fällen kombinieren sich die auslösenden Faktoren, man spricht dann von einer multifaktoriellen Genese. So führen z. B. versteifte Arterien und ein erhöhtes Blutvolumen zu einem gesteigerten Druck im Gefäßsystem. Auch das ZNS sowie Hormone können zu einer Engstellung der Blutgefäße führen und damit einen Anstieg des Blutdrucks bewirken. Der eigentliche Auslöser dieser Prozesse bleibt häufig unklar.
So ist die auslösende Ursache bei der essenziellen Hypertonie (primäre Hypertonie, idiopathische Hypertonie, über 90 % aller Bluthochdruckpatient*innen) unbekannt. Die familiäre Häufung zeigt, dass erbliche Faktoren bei der Entstehung von Bluthochdruck eine wichtige Rolle spielen. Daneben begünstigt ein ungesunder Lebensstil die Entwicklung einer essenziellen Hypertonie, z. B.
- Rauchen
- erhöhter Kaffee-, Alkohol- und Salzkonsum
- Bewegungsmangel
- Übergewicht (Adipositas)
- Stress.
Bei Frauen ist Bluthochdruck oft mit den hormonellen Veränderungen nach den Wechseljahren verbunden, ohne dass man die genauen Zusammenhänge kennt. Vor den Wechseljahren leiden Frauen seltener an Bluthochdruck als Männer.
Die sekundäre Hypertonie ist dagegen ein Bluthochdruck, der in Folge einer anderen Erkrankung entsteht. Dies kommt bei etwa 5–10 % der Hochdruck-Patient*innen vor. Im Gegensatz zur essenziellen Hypertonie ist die sekundäre Hypertonie heilbar, wenn die auslösende Ursache beseitigt wird.
- Vor allem die Niere kann über die Ausschüttung blutdruckwirksamer Substanzen und über die ausgeschiedene Harnmenge den Blutdruck beeinflussen. Viele chronische Nierenerkrankungen sind daher auch mit hohem Blutdruck verbunden, z. B. die Glomerulonephritis.
- Daneben täuscht eine Verengung der für die Nierendurchblutung verantwortlichen Arterie (Nierenarterienstenose) einen zu niedrigen Blutdruck vor, was ebenfalls blutdrucksteigernde Reaktionen in Gang setzt (renale Hypertonie). Wenn man zu lange wartet, um die Verengung zu beseitigen, kann es sein, dass der Bluthochdruck "fixiert" wird und trotz einer Operation bestehen bleibt.
- 50 % der Patient*innen mit einem Schlafapnoe-Syndrom entwickeln einen Bluthochdruck. Hier vermuten die Ärzt*innen, dass der durch den Sauerstoffmangel im Schlaf ausgelöste Dauerstress den Blutdruck in die Höhe treibt.
- Eine ganze Reihe von Erkrankungen der Hormondrüsen (so z. B. Erkrankungen der Nebenniere, der Schilddrüse, der Nebenschilddrüse und der Hirnanhangsdrüse) kann neben anderen Beschwerden auch den Blutdruck erhöhen, z. B. bei
- Conn-Syndrom
- Phäochromozytom
- Cushing-Syndrom
- Adrenogenitalem Syndrom
- Akromegalie
- Schilddrüsen-Überfunktion
- Nebenschilddrüsen-Überfunktion.
- Unter der Einnahme verschiedener Medikamente, z. B. der "Pille" oder Kortison, kann sich ein Bluthochdruck entwickeln.
- Außer den Genussmitteln Nikotin und Alkohol führt auch ein regelmäßiger hoher Konsum von Lakritze (> 250 g/Tag) zu einem Bluthochdruck.
- Gefäßfehlbildungen sind ebenfalls mögliche Ursachen für einen Bluthochdruck. So z. B. bei einer Aortenisthmusstenose, bei der die erhöhten Blutdruckmesswerte typischerweise nur auf die Arme begrenzt sind.
Verlauf und Komplikationen
Langjährig erhöhter Blutdruck führt zur Verdickung der linken Herzkammermuskulatur, weil die linke Herzkammer gegen den permanent erhöhten Gefäßwiderstand der Körperschlagadern anpumpen muss. Der verdickte Herzmuskel braucht aber entsprechend mehr Sauerstoff für seine Mehrleistung. Dieser Mehrbedarf kann so ausgeprägt sein, dass die Herzkranzgefäße keine ausreichende Durchblutung des Herzmuskels mehr gewährleisten und bei Belastung eine Angina pectoris auftritt. Im weiteren Verlauf erschöpft der Herzmuskel und es entwickelt sich eine Herzinsuffizienz sowie eine Neigung zu Herzrhythmusstörungen und arteriosklerotischen Gefäßveränderungen wie z. B. KHK, pAVK oder Nierenarterienstenose.
Bei vielen Patient*innen treten essenzielle Hypertonie, Übergewicht sowie ein gestörter Glukose- und Fettstoffwechsel gemeinsam auf. Dieser Symptomenkomplex wird als metabolisches Syndrom bezeichnet und geht mit einem besonders hohen Risiko für die oben beschriebenen Herz-Kreislauferkrankungen einher.
Diagnosesicherung
Weil der Blutdruck auch bei Gesunden natürlichen Schwankungen unterliegt und sich von Minute zu Minute ändert, darf einzelnen Messwerten nicht zu viel Bedeutung beigemessen werden. So führt z. B. die innere Anspannung bei Arztbesuchen dazu, dass sich ~ 30 % der dort (meist zu hoch) gemessenen Blutdruckwerte bei Kontrollen nicht bestätigen (Weißkittelhochdruck).
Bei schwankenden Blutdruckwerten ist der Mittelwert aus wenigstens 12 Messungen über eine Woche verteilt als verlässlicher Blutdruckwert anzusehen. Auch eine Langzeit-Blutdruckmessung eignet sich bestens, um den tatsächlichen Blutdruck zu ermitteln. Sie hat den Vorteil, dass sie auch die nächtlichen Blutdruckwerte berücksichtigt.
Bei neu entdecktem Bluthochdruck muss die Ärzt*in zunächst abklären, ob es sich um eine essenzielle oder sekundäre Form handelt und ob bereits Folgeschäden bestehen. Sie prüft daher, ob eine familiäre Veranlagung für Bluthochdruck bekannt ist und möglicherweise Risikofaktoren oder Hinweise für Herz- und Gefäßkrankheiten, Nierenerkrankungen oder Hormonstörungen vorliegen.
Meist schließen sich Laboruntersuchungen, EKG, Echokardiografie, Ultraschalluntersuchungen des Bauchraumes und der Nierengegend sowie eine Urinuntersuchung an. Bei Verdacht auf eine Nierenarterienstenose führen Farbduplexsonografie, Digitale Substraktionsangiografie (DAS) oder die MR-Angiografie zur Diagnose.
Am Augenhintergrund sind die Folgen des Bluthochdrucks schon vergleichsweise früh durch Veränderungen an den kleinen Blutgefäßen sichtbar. Dies kann im Zweifelsfall den Ausschlag zur Behandlung auch bei nur gering erhöhten Bluthochdruckwerten geben. Da die Augen einen Anteil des Gehirns darstellen, ist bei Hypertoniker*innen die Spiegelung der Netzhaut sehr wichtig. Vom Durchblutungszustand des Augenhintergrundes kann die Ärzt*in einen Rückschluss auf den Durchblutungszustand des Gehirns ziehen.
Behandlung
Ob und wie weit der Blutdruck gesenkt werden soll, hängt vom Gesamtrisiko für Herz- und Gefäßkrankheiten, vom Allgemeinzustand und den Wünschen der Patient*in ab. Bei einem sekundären Bluthochdruck muss allerdings die zugrundeliegende Erkrankung bzw. der Auslöser behandelt werden. Das bedeutet beispielsweise die nächtliche Überdruckbeatmung mit CPAP-Maske beim Schlafapnoesyndrom, der Ersatz der "Pille" durch andere Verhütungsmittel, wenn diese zu einem Hochdruck geführt hat oder das Erweitern einer verengten Nierenarterie mit dem Katheter.
Therapiebeginn
- Die aktuellen europäischen Leitlinien empfehlen bei einer Hypertonie Grad I (Blutdruckwerte ab 140–159/90–99 mmHg) zunächst einen mehrmonatigen Versuch, die Blutdruckwerte mithilfe von Lebensstiländerungen wie Gewichtsreduktion und Nikotinverzicht zu senken. Gelingt dies innerhalb von drei bis sechs Monaten nicht, kommen blutdrucksenkende Medikamente zum Einsatz.
- Eine sofortige medikamentöse Behandlung ist bei Patient*innen mit einer Hypertonie Grad I zu erwägen, wenn zusätzliche Risikofaktoren für Herz-Kreislauf-Erkrankungen (beispielsweise Diabetes, Fettstoffwechselstörung, Rauchen, hoher Alkoholkonsum, Übergewicht, körperliche Inaktivität) vorliegen oder bereits bluthochdruckbedingte Herz- und Nierenschäden oder arteriosklerotische Veränderungen der Blutgefäße bestehen.
- Eine Hypertonie Grad II oder Grad III (160/100 mmHg) soll unmittelbar medikamentös therapiert werden. Das entbindet die Patient*in nicht von der Mitarbeit: Die Hinwendung zu einem gesünderen Lebensstil mit Nikotinverzicht und Bewegung ist ebenfalls unabdingbar.
- Bei hoch-normalem Blutdruck bis 139/89 mmHg ist eine medikamentöse Behandlung angezeigt, wenn oben genannte Risikofaktoren vorliegen.
- Bei der isolierten systolischen Hypertonie beginnt der Arzt erst ab systolischen Werten über 160 mmHg mit der medikamentösen Therapie.
- Der Neubeginn einer blutdrucksenkenden Therapie sollte bei Menschen über 80 Jahren erst bei systolischen Blutdruckwerten > 160 mmHg erfolgen.
Zielwerte
Hat sich die Patient*in zu einer blutdrucksenkenden Therapie entschlossen, strebt die Ärzt*in die Absenkung des systolischen Blutdruckwertes auf einen Zielwert an. Dieser hängt davon ab, wie alt die Patient*in ist und ob Risikofaktoren oder Begleiterkrankungen vorliegen. Dabei ist auch immer von Bedeutung, ob die Blutdrucksenkung vertragen wird.
- Für 18- bis 65-Jährige soll der systolische Blutdruck ≤130 mmHg, aber nicht < 120 mmHg liegen. Diastolisch wird ein Wert zwischen 70 und 79 mmHg angestrebt.
- Bei gleichzeitiger chronischer Nierenerkrankung empfehlen die Leitlinien für 18- bis 65-Jährige systolische Werte zwischen 140 und 130 mmHg, diastolische zwischen 70 und 79 mmHg.
- Bei älteren Menschen über 65 Jahren werden systolische Zielwerte von 130 bis 139 mmHg und diastolische zwischen 70 und 79 mmHg empfohlen. Dies allerdings nur, wenn die Blutdrucksenkung vertragen wird und nicht zu Schwindel oder anderen schwer zu ertragenden Nebenwirkungen führt. In diesen Fällen tolerieren die Ärzt*innen oft auch Werte bis 160/100 mmHg ohne Behandlung.
- Ist bei Menschen > 80 Jahren eine blutdrucksenkende Therapie erforderlich, sollte der systolische Blutdruck zwischen 130 und 139, der diastolische zwischen 70 und 79 mmHg liegen. Auch hier ist die Verträglichkeit entscheidend.
Hinweis: Nicht nur bei der Definition des Bluthochdrucks, auch bei den zu erreichenden Zielwerten variieren die Auffassungen. Auch hier sind die amerikanischen Leitlinien strenger als die europäischen. Bei ansonsten gesunden über 65-Jährigen empfehlen sie beispielsweise einen systolischen Zielblutdruckwert < 130 mmHg.
Basismaßnahmen – Änderung des Lebensstils
- Eine Verhaltensänderung hin zu einem gesunden Lebensstil senkt den Blutdruck um etwa 10 mmHg. Dadurch wird nicht nur eine Reduktion der notwendigen Blutdruckmedikamente erreicht, bei nur leicht bis mäßig erhöhten Blutdruckwerten kann eine medikamentöse Therapie sogar überflüssig werden. In der Praxis sind aber leider viel zu wenige Patient*innen bereit, den anstrengenden Weg einer Änderung des Lebensstils zu gehen, obwohl damit neben dem Bluthochdruck auch andere Risikofaktoren, z. B. die Blutfette und auch die psychische Konstitution, sehr günstig beeinflusst werden – was Tabletten nicht bewirken können. Welche Maßnahmen dabei besonders wirksam sind und Tipps zur Durchführung lesen Sie unter "Ihre Apotheke empfiehlt".
Pharmakotherapie
Zur medikamentösen Therapie des Bluthochdrucks stehen fünf Wirkstoffgruppen zur Verfügung, die man einzeln oder in Kombination verordnen kann. Welches Medikament wann zum Einsatz kommt, wird von medizinischen Fachgesellschaften immer wieder an die Ergebnisse aktueller Studien angepasst (und ist leider auch nicht ganz frei vom Einfluss der Pharmafirmen).
Daneben richtet sich die Medikamentenauswahl nach den individuellen Begleiterkrankungen und der Verträglichkeit. So ist z. B. ein Betablocker zur Blutdruckbehandlung bei Patient*innen mit Bronchialasthma ungünstig. ACE-Hemmer führen manchmal zu unangenehmem trockenen Husten und müssen dann mit einem anderen Wirkstoff, zum Beispiel einem Sartan, ersetzt werden.
Folgende Antihypertensiva werden aktuell empfohlen:
- ACE-Hemmer senken den Blutdruck über eine Erweiterung der Blutgefäße, eine Beeinflussung der Herztätigkeit und eine vermehrte Flüssigkeitsausscheidung der gesunden Niere. Hierzu gehören z. B. Benazepril, Captopril, Cilazapril, Enalapril, Fosinopril, Lisinopril, Perindopril, Quinapril, Ramipril, Trandolapril.
- AT1-Blocker (Sartane) wirken ähnlich wie ACE-Hemmer und können diese bei Unverträglichkeiten (z. B. bei Reizhusten oder Quincke-Ödem) ersetzen. Hierzu gehören z. B. Candesartan, Eprosartan, Irbesartan, Losartan, Olmesartan, Telmisartan, Valsartan.
- Kalziumantagonisten senken den Blutdruck durch Erweiterung der Blutgefäße, einige bremsen zusätzlich die Herzfrequenz. Hierzu gehören z. B. Amlodipin, Diltiazem, Felodipin, Isradipin, Lercanidipin, Manidipin, Nifedipin, Verapamil.
- Diuretika fördern anfänglich die Flüssigkeits- und Kochsalzausscheidung und bewirken dauerhaft eine Erweiterung der Blutgefäße. Sie werden häufig mit anderen Bluthochdruckmitteln kombiniert. Hierzu gehören z. B. Chlortalidon, Furosemid, Hydrochlorothiazid, Indapamid, Piretanid, Torasemid, Triamteren, Xipamid.
- Betablocker senken den Blutdruck, indem sie das Herz entlasten und die Herzfrequenz reduzieren. Hierzu gehören z. B. Atenolol, Betaxolol, Bisoprolol, Esmolol, Metoprolol, Propranolol.
Monotherapie oder Kombitherapie?
Es gibt verschiedene Empfehlungen, ob der Bluthochdruck zunächst mit einer Monotherapie oder gleich mit einer Kombination verschiedener Wirkstoffe behandelt werden soll. Bei sehr gebrechlichen Patient*innen, über 80-Jährigen oder Patient*innen mit einer Hypertonie Grad I und niedrigem kardiovaskulärem Risiko verordnen die Ärzt*innen zunächst nur einen Wirkstoff, z. B. einen ACE-Hemmer, ein Sartan oder ein Diuretikum. Reicht dessen Wirkung nicht aus, kann die Ärzt*in entweder die Dosierung erhöhen oder die Therapie um einen zweiten Wirkstoff ergänzen.
Bei allen anderen Patient*innen empfehlen die Leitlinien gleich eine Zweier-Kombination. Typische Kombinationen sind z. B. ACE-Hemmer oder Sartan plus Diuretikum oder Kalziumantagonist; bei Patient*innen mit KHK wird als Kombinationswirkstoff ein Betablocker gewählt. Ist mit der Zweier-Kombination der angestrebte Blutdruck nicht zu erreichen, kommt ein dritter Wirkstoff hinzu (ACE-Hemmer oder Sartan plus Diuretikum plus Kalziumantagonist). Die volle Wirkung von Hochdruckmitteln tritt erst nach 2 bis 6 Wochen ein. Manche Wirkstoffkombinationen werden von der Pharmaindustrie bereits in einer einzelnen Tablette angeboten, sodass sich die Anzahl der täglich einzunehmenden Tabletten reduziert.
Hinweis: Benötigen Patient*innen, die Kalziumantagonisten erhalten, eine Antibiotika-Behandlung, sollten Ärzt*innen vorsichtig sein. Die Kombination der blutdrucksenkenden Mittel mit den Antibiotika Clarithromycin und Erythromycin verursacht einen starken Blutdruckabfall. Das Risiko für die Patient*innen, dadurch einen Schock zu erleiden, erhöht sich unter Erythromycin um das Sechsfache und unter Clarithromycin um das Vierfache. Zur Behandlung von bakteriellen Infektionen bei betroffenen Patient*innen eignet sich alternativ das Antibiotikum Azithromycin.
Therapieresistenter Bluthochdruck
Bei etwa 5 bis 15 % der Hypertoniker*innen lässt sich der Blutdruck trotz Lebensstiländerungen und Dreifachtherapie nicht ausreichend senken. Dann ist die zusätzliche Gabe eines der Wirkstoffe aus folgenden Gruppen möglich:
- Aldosteron-Antagonisten. Sie sind erste Wahl beim therapieresistenten Bluthochdruck. Zum Einsatz kommt Spironolacton, alternativ kann auch Eplerenon gegeben werden.
- Alpha 1-Blocker (Alpha-Rezeptorenblocker) und Antisympathotonika: Diese Wirkstoffe beeinflussen direkt oder indirekt die Einwirkung des sympathischen Nervensystems auf den Gefäßtonus und erweitern so die Blutgefäße. Sie sind z. B. bei Schwangerschaftshochdruck indiziert. Zu den Alpha 1-Blockern gehören Urapidil, Doxazosin und Carvedilol, zu den zentralen Antihypertonika Clonidin, Moxonidin und alpha-Methyldopa.
- Direkt gefäßerweiternd wirkende Substanzen (Vasodilatanzien), die den Blutdruck durch Senkung des arteriellen Gefäßwiderstands erniedrigen. Hierzu gehören z. B. Dihydralazin, Minoxidil und als kurz wirksame Medikamente die sog. Nitrate wie z. B. Nitroprussid-Natrium.
- Renin-Hemmer wie Aliskiren hemmen direkt das blutdrucksteigernde Hormon Renin. Es wird vor allem bei hypertensiven Krisen eingesetzt oder wenn eine Zweier- oder Dreierkombination der empfohlenen Wirkstoffe den Bluthochdruck nicht ausreichend senken kann. Renin-Hemmer dürfen jedoch nicht mit ACE-Hemmern oder Sartanen kombiniert werden.
Es gibt auch nicht-medikamentöse Verfahren zur Blutdruckkontrolle. Diese werden jedoch außerhalb von Studien nicht mehr empfohlen. Dazu gehören
- Barorezeptoraktivierungstherapie (BAT). Stimulation der in der Halsschlagader (Arteria carotis) befindlichen Druckrezeptoren (Barorezeptoren) mit eingepflanzten Stimulationselektroden. Auf diese Weise wird den Druckrezeptoren ein hoher Druck in den Gefäßen vorgetäuscht, es kommt zu einer Gegenregulation mit Blutdruckabfall.
- Renale Denervation. Hier versuchen die Ärzt*innen, die Niere vom sympathischen Nervensystem (dem "Stressnervensystem") abzukoppeln, wodurch der Blutdruck dauerhaft sinkt. Dafür schieben sie einen Katheter in die Nierenarterie vor und veröden die autonomen Nervenfasern in dem Blutgefäß mit Strom.
Prognose
Je früher ein Bluthochdruck erkannt und behandelt wird, desto geringer ist die Gefahr, dass sich Folgeschäden entwickeln. Zur Abschätzung des individuellen Herzkreislaufrisikos durch Bluthochdruck und andere Risikofaktoren gibt es verschiedene klinische Punktebewertungssysteme wie z. B. den Procam-Score und den ESC-Score (Links zu den Scores unter Weiterführende Informationen).
Ihre Apotheke empfiehlt
Was Sie selbst tun können
Medikamentöse Therapie. Nebenwirkungen der Hochdruckmedikamente (wie Leistungsknick oder Potenzprobleme) sind leider häufig. Hier ist es auf jeden Fall besser, gemeinsam mit der Ärzt*in über einen Präparatwechsel nachzudenken, als einfach mit der Tabletteneinnahme aufzuhören. Manchmal ist auch nur Geduld erforderlich. Treten z. B. zu Beginn einer Blutdruckbehandlung Müdigkeit oder Schwindel auf, so muss dies keine Medikamentenunverträglichkeit sein, sondern kann eine Folge des ungewohnten normalen Blutdrucks darstellen, an den sich der Körper erst wieder gewöhnen muss.
Nehmen Sie Ihre Blutdruckmedikamente regelmäßig und langfristig ein. Nur so ist die Wirksamkeit der Behandlung gewährleistet. Wenn die Blutdruckwerte nach einiger Zeit zu hoch oder zu niedrig sind, besprechen Sie mögliche Therapieänderungen mit Ihrer Ärzt*in.
Leisten Sie sich als Bluthochdruckpatient*in ein eigenes Blutdruckmessgerät zur Selbstmessung, das erleichtert die Kontrolle der Blutdruckeinstellung. Die Deutsche Hochdruckliga überprüft regelmäßig Blutdruckmessgeräte und verleiht ein Prüfsiegel für deren Messgenauigkeit. Achten Sie darauf, dass Ihr Messgerät ein solches Prüfsiegel hat. Messen Sie immer zur gleichen Tageszeit und am gleichen Ort, z. B. sonntags früh vor dem Frühstück.
Körpergewicht. Am Anfang steht die Normalisierung des Körpergewichts. Der Abbau von 1 kg Übergewicht lässt den Blutdruck um mindestens 1–2 mmHg absinken.
Ernährung. Verwenden Sie möglichst wenig Kochsalz, denn ein hoher Salzkonsum kann den Blutdruck erhöhen. Die Deutsche Gesellschaft für Ernährung empfiehlt Menschen mit Bluthochdruck, die Aufnahme von Kochsalz (Natriumchlorid) mit der Nahrung auf maximal 6 g täglich zu beschränken. 6 g Speisesalz entsprechen in etwa einem gestrichenen Teelöffel voll Salz. Laut der Deutschen Gesellschaft für Ernährung liegt die Speisesalzzufuhr bei ca. 70 % der Frauen und bei ca. 80 % der Männer derzeit zu hoch. Der größte Teil wird über verarbeitete Lebensmittel und den Verzehr außer Haus zubereiteter Speisen zugeführt. Um den Salzkonsum zu reduzieren, sollte der Verzehr verarbeiteter Lebensmittel reduziert und der Verzehr unverarbeiteter Lebensmittel wie Gemüse und Obst gesteigert werden. Es empfiehlt sich, bei der Speisenzubereitung weniger Salz und stattdessen mehr Gewürze zu verwenden. Es fällt leichter, die Salzzufuhr zu verringern, wenn dies in kleinen Schritten passiert, damit man sich an den schwächeren Salzgeschmack gewöhnen kann.
Sondertext: Das Salz in der Suppe
Auch eine kalium- und ballaststoffreiche Ernährung mit vielen Früchten (Bananen sind der Kaliumlieferant schlechthin, auch Trockenfrüchte bieten viel davon), Vollkornprodukten und Gemüse lässt den Blutdruck sinken. Möglicherweise haben auch Tomaten eine blutdrucksenkende Wirkung.
So genannte Entlastungstage, z. B. ein Obst-, Saft- oder Reistag pro Woche, können über eine Entwässerung und Entsalzung des Körpers zu einer messbaren Blutdrucksenkung führen.
Alkohol. Reduzieren Sie den Alkoholkonsum. Männer sollten maximal 20–30 g, Frauen 10–12 g Alkohol pro Tag zu sich nehmen. 20 g Alkohol entsprechen etwa 0,5 l Bier oder 0,25 l Wein – Mengen, die also keine radikalen Einschnitte erfordern.
Bewegung. Regelmäßiges Ausdauertraining ist für Bluthochdruckpatient*innen eine wichtige Maßnahme zur natürlichen Blutdruckregulierung. Optimal ist ein Training, das Sie zwei- bis dreimal pro Woche für anfänglich 30, später 45 Minuten ausüben. Wichtig ist, während der körperlichen Aktivität auf eine gleichmäßige Belastungsintensität zu achten, sodass es nicht zu gefährlichen Blutdruckspitzen kommt – "Laufen, ohne zu schnaufen" kann dafür als Motto gelten.
Bevor mit einem Krafttraining begonnen wird, ist eine sportmedizinische Eingangsuntersuchung empfehlenswert. Das Training sollte unter der Aufsicht von geschultem Personal stattfinden. Zusätzlich sollte vor jeder Trainingseinheit der Blutdruck gemessen werden. Liegen die Werte zu hoch, ist es sinnvoller zu pausieren. Vermeiden Sie unbedingt Pressatmung und Wettkampfsituationen, die Sie dazu animieren könnten, Ihre körperliche Belastbarkeit zu überschreiten. Vielleicht gibt es in Ihrer Nähe auch ambulante sportorientierte Hochdruckgruppen, bei denen die Trainingsprogramme unter ärztlicher Überwachung stattfinden.
Sonstige Belastungen. Meiden Sie (anhaltende) Stresssituationen in Beruf und Familie, suchen Sie Möglichkeiten zur Entspannung und achten Sie auf ausreichende Nachtruhe. Sowohl Schichtdienst als auch Fernreisen mit Jetlags können den Blutdruck steigern.
Kältereize wie Schwimmen im kalten Wasser, kalte Güsse oder eine kalte Dusche nach körperlicher Anstrengung oder einem Saunabesuch können den Blutdruck in die Höhe treiben. Dagegen wirken sich regelmäßige (morgendliche) Wechselduschen, ansteigende Armbäder oder Fußbäder mit einem pflanzlichen Badezusatz (z. B. Thymian oder Melisse) am Abend positiv auf mäßig erhöhten Blutdruck aus. Ist der Blutdruck stark erhöht, sollten Sie auf Saunabesuche verzichten.
Komplementärmedizin
Pflanzenheilkunde. Zu den häufig eingesetzten blutdrucksenkenden Phytopharmaka gehören Knoblauchextrakte, denen neben ihren blutdrucksenkenden Eigenschaften eine gefäßschützende Wirkung zugeschrieben wird. Täglich 600–900 mg Trockenpulverextrakt Knoblauch (entspricht einer kleinen Zehe) senken den systolischen Blutdruck um etwa 8 mmHg, den diastolischen um 5 mmHg. Knoblauch gibt es auch als Dragees. Um die erforderliche Wirkstoffmenge zuzuführen, müssen allerdings je nach Präparat täglich 3 bis 9 Dragees eingenommen werden.
Stressgeplagte Patient*innen mit mäßig erhöhtem Blutdruck profitieren oft auch von entspannungsfördernden Heilpflanzen wie Baldrianwurzel, Melisseblättern oder Lavendel als ergänzende Maßnahme etwa zu einer Mind-Body- bzw. Entspannungstherapie.
Wegen möglicher Nebenwirkungen (z. B. depressive Verstimmungen) und teilweise gefährlicher Wechselwirkungen mit anderen Medikamenten sowie mit Alkohol raten viele Autor*innen von Zubereitungen mit Rauwolfia (Rauwolfia serpentina) ab.
Hydrotherapie. Wer gerne badet und unter mäßig erhöhtem Bluthochdruck leidet, kann versuchen, seinen Blutdruck mit Kohlensäurebädern zu regulieren. Hierfür wird Kohlensäure als Badezusatz (in der Apotheke erhältlich) in warmes Wasser (etwa 30 °C) gegeben, das Bad sollte nicht länger als 20 Minuten dauern.
Physikalische Therapie. Mit Massagen kann ein hoher Blutdruck zwar nicht signifikant gesenkt werden, Bluthochdruckpatient*innen profitieren jedoch vom mentalen und muskelentspannenden Effekt.
Akupunktur. Die Nadelung individueller Punkte kann einen leicht erhöhten Blutdruck regulieren, bei stark erhöhtem Blutdruck kann die Akupunktur aber meist nur wenig ausrichten.
Prävention
Bluthochdruck ist einer der Risikofaktoren für die Entstehung von Arteriosklerose, Herzinsuffizienz, KHK, Schlaganfall, Nierenfunktionsstörung oder Durchblutungsstörungen von Gliedmaßen, die die Patient*in selbst beeinflussen kann. Kontrollieren Sie deshalb ab dem 30. Lebensjahr einmal jährlich und ab dem 50. Lebensjahr halbjährlich den Blutdruck (in mehreren Einzelmessungen), um rechtzeitig auf die Entwicklung eines Bluthochdrucks aufmerksam zu werden. Dies gilt insbesondere dann, wenn Bluthochdruck bei Eltern oder Geschwistern bekannt ist. Auch eine gesunde Lebensweise beugt Bluthochdruck nachweislich vor. Forscher*innen fanden fünf Faktoren, die das Erkrankungsrisiko maßgeblich verringerten:
- Normalgewicht
- Täglich eine halbe Stunde intensiver Sport
- Zurückhaltung beim Alkoholkonsum
- Ernährung mit viel Obst, Gemüse und Vollkornprodukten
- Ernährung mit wenig rotem Fleisch, Wurst und Süßgetränken.
Weiterführende Informationen
- www.hochdruckliga.de – Internetseite der Deutschen Hochdruckliga e. V., Heidelberg: Informationen über Ursachen und Therapiemöglichkeiten von Bluthochdruck sowie Selbsthilfegruppen in ihrer Nähe. Dort gibt ist auch einen Patientenleitfaden als pdf zum Herunterladen.
- Link zu verschiedenen Scores auf der Seite des BNK (Bundesverband Niedergelassener Kardiologen): www.scores.bnk.de/index.html.
Periphere arterielle Verschlusskrankheit
[Periphere] arterielle Verschlusskrankheit (pAVK, AVK, Raucherbein, Schaufensterkrankheit, claudicatio intermittens): Ungenügende Durchblutung der Gliedmaßen – fast immer eines oder beider Beine – aufgrund verengter arterieller Blutgefäße. Zugrunde liegt eine fortschreitende Arteriosklerose; sie tritt am häufigsten bei über 50-Jährigen auf. Etwa 5 % der deutschen Bevölkerung sind betroffen, vor allem Raucher und Diabetiker.
In der Regel verschlimmert sich die pAVK über Jahre und Jahrzehnte. Es gibt jedoch gute Therapiemöglichkeiten, solange die Erkrankung früh entdeckt und behandelt wird und der Patient Risikofaktoren wie das Rauchen vermeidet.
Seltener sind akute Verschlüsse einer Beinarterie (akuter Beinarterienverschluss), die meist durch eine Embolie, also die Verschleppung eines Blutgerinnsels (z. B. bei einer Herzerkrankung), bedingt sind und sofort notfallmäßig behandelt werden müssen. In solchen Fällen ist die Prognose schlechter: Etwa 25 % der Betroffenen versterben.
Symptome und Leitbeschwerden
- Belastungsabhängige Schmerzen im Bereich von Gesäß, Hüfte, Ober-, Unterschenkel oder Fuß
- Nur noch eine begrenzte Wegstrecke kann schmerzfrei zurückgelegt werden; sofortige Besserung der Beschwerden beim Stehenbleiben
- Fuß- und Wadenschmerzen, die sich bessern, wenn die Beine herabhängen
- Der betroffene Fuß oder Unterschenkel ist blass, kühl und taub
- Verletzungen an den Füßen heilen zunehmend schlechter
- In Spätstadien Ruheschmerzen in den Füßen, Geschwüre, abgestorbene Hautareale (Nekrosen), schwarze Zehen.
Charakteristisch sind Muskelschmerzen beim Gehen, die beim Stehenbleiben nachlassen. Weil Betroffene ihre Beschwerden zu verheimlichen suchen, indem sie mit gespieltem Interesse immer wieder vor einem Schaufenster stehen bleiben, ist der Begriff Schaufensterkrankheit (Claudicatio intermittens) entstanden. Aus der Weglänge bis zum Auftreten von Beschwerden schließt der Arzt auf das Ausmaß der Durchblutungsstörungen.
Wann zum Arzt
In der nächsten Woche, wenn
- gewohnte Wegstrecken nur noch mit Pausen zurückgelegt werden können, da Muskelschmerzen immer wieder zum Stehenbleiben zwingen.
Am nächsten Tag, wenn
- Druckstellen, Verletzungen oder schwarze Stellen an den Füßen oder Zehen auftreten.
Sofort zum Arzt, wenn
- akute Beinschmerzen mit Blässe oder Blauverfärbung und Kaltwerden des betroffenen Beins auftreten (akuter Beinarterienverschluss)
- kein Puls am Fuß mehr zu spüren ist.
Die Erkrankung
Krankheitsentstehung
Jede Gliedmaße wird durch eine einzelne, von der Aorta abgehende Arterie mit Blut versorgt, die sich im weiteren Verlauf vielfach aufzweigt. Hochgradige Verengungen oder Verschlüsse dieser Gefäße durch arteriosklerotische Prozesse führen zum Sauerstoffmangel und zur Anreicherung von Stoffwechselendprodukten. Die Folgen hängen davon ab, wie rasch die Gefäßverengung entsteht und wie groß das dahinter liegende Versorgungsgebiet der betroffenen Arterie ist. Verengt sich eine Arterie allmählich über Jahre, so bleibt dem Körper ausreichend Zeit, Umgehungskreisläufe (Kollateralen) auszubilden. Ein akuter Verschluss dagegen hat schwerwiegende Folgen bis hin zum Absterben der betroffenen Gliedmaßen.
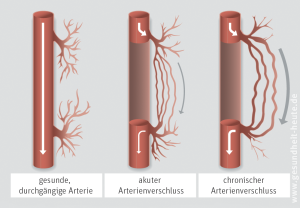
Verlauf
Wenn die in den Beinen noch ankommende Blutmenge den Sauerstoffbedarf nicht mehr deckt, treten zunächst Schmerzen auf. Im fortgeschrittenen Stadium kommt es zu einem allmählichen Absterben des Gewebes, das an den Zehen beginnt und sich Richtung Knie ausbreitet. Dies ist nicht nur mit Schmerzen und Funktionsverlust des Beins verbunden – das schlecht durchblutete Gewebe infiziert sich auch leichter und überschwemmt den ganzen Körper mit Krankheitserregern. Daher muss in fortgeschrittenen Stadien manchmal ein Teil der Zehen oder des Fußes und/oder Unterschenkels amputiert werden. Eine rechtzeitig eingeleitete Therapie verhindert oder verzögert dies.
Risikofaktoren
Fortschreitende arteriosklerotische Veränderungen der Beinarterien entstehen bei Rauchern etwa dreimal häufiger als bei Nichtrauchern (Raucherbein). Weitere beeinflussbare Risikofaktoren sind Diabetes, Bewegungsmangel, Übergewicht, Bluthochdruck und Fettstoffwechselstörungen.
Notfall: akuter Arterienverschluss
Der plötzliche Verschluss einer größeren Extremitätenarterie ist ein Notfall, weil er die Gliedmaßen gefährdet und einen lebensbedrohlichen Kreislaufschock auslösen kann. Auslöser ist meist ein verschlepptes Blutgerinnsel aus dem Herzen, das in einer arteriosklerotisch zerklüfteten Arterie hängen bleibt und diese verschließt. Arterien der Arme sind seltener betroffen als die der Beine. Das Bein schmerzt, wird blass, ist im Seitenvergleich deutlich kälter und wird zunehmend bewegungsunfähig. In diesem Fall ist die sofortige Einweisung in eine Klinik erforderlich, in der das Blutgerinnsel mit einem Katheter entfernt oder durch ein Medikament aufgelöst wird.
Diagnosesicherung
Aus der Beschwerdeschilderung und der Untersuchung der Beine (Hautfarbe, Temperatur, Haut- und Gewebeveränderungen) kann der Arzt meist schon die Verdachtsdiagnose pAVK stellen.
Körperliche Untersuchung. Durch Tasten der Pulse in der Leiste, am Knie und am Fuß prüft der Arzt dann, ob die vom Herzen ausgehende Pulswelle die Füße erreicht. Ein schwacher oder fehlender Puls weist auf Engstellen oder auf einen Verschluss in einem darüber liegenden Gefäßabschnitt hin. Strömungsgeräusche beim Abhören der Gefäße mit dem Stethoskop liefern dem Arzt ebenfalls weitere Anhaltspunkte für Engstellen in den Gefäßen.
Funktionstest. Beim Lagerungsversuch nach Ratschow prüft der Arzt die Durchblutung der Beine, mit dem Gehtest misst er, welche Strecke der Betroffene noch ohne Schmerzen zurücklegen kann.
Knöchel-Arm-Index (ankle brachial Index, ABI). Das Ausmaß einer pAVK schätzt der Arzt mithilfe des ABI ab. Der am Bein des liegenden Patienten gemessene systolische Blutdruckwert entspricht üblicherweise dem des Armes oder ist sogar etwas höher. Bei verengten Beinarterien liegt der am Bein gemessene Blutdruck jedoch unter dem des Armes. Der ermittelte Blutdruckwert des Beins wird durch den des Armes geteilt:
Systolischer Blutdruck der Beinarterie / Systolischer Blutdruck der Armarterie = Knöchel-Arm-Index (ABI).
Der Knöchel-Arm-Index ist bei Gefäßgesunden mindestens 1. Bei verengten Beinarterien sinkt er unter 0,9. Bei Werten unter 0,3 ist die Blutversorgung des Beins gefährdet, eine Amputation droht (kritische Ischämie). Bei sehr verkalkten Beinarterien ist diese Untersuchungsmethode wegen fehlerhafter Messwerte allerdings nicht anwendbar.
Bildgebende Verfahren. Eine Farbduplexsonografie, eine Magnetresonanz-Angiografie oder eine digitale Subtraktionsangiografie, DSA, zeigt die genaue Lage der Gefäßverengung. Weil eine fortgeschrittene Arteriosklerose meist alle Arterien des Körpers erfasst, schließen sich weitere Untersuchungen des Herzens und der Hirn versorgenden Arterien an, um über eine gleichzeitig bestehende koronare Herzkrankheit oder einen drohenden Schlaganfall Bescheid zu wissen. Dies ist insbesondere dann zwingend notwendig, wenn eine gefäßchirurgische Therapie ansteht, zu der die volle OP-Fähigkeit gegeben sein muss.
Bei abgestorbenen, infizierten Hautarealen prüft der Arzt mit Röntgen, Skelettszintigrafie oder MRT, ob die Infektion schon bis zum Knochen vorgedrungen ist.
Differenzialdiagnosen. Schmerzen in den Beinen können eine Vielzahl von Ursachen haben. Die wichtigsten sind die Beinvenenthrombose, eine Polyneuropathie, der Bandscheibenvorfall oder auch eine Claudicatio spinalis (belastungsabhängige Beinschmerzen durch Verengung des Wirbelkanals).
Behandlung
Die Behandlungsmaßnahmen der pAVK hängen vom jeweiligen Fontaine-Stadium ab:
- Stadium I: keine Beschwerden, pAVK nur apparativ nachweisbar, Beeinflussung der Risikofaktoren möglich (Rauchentwöhnung, bessere Diabeteseinstellung, Gewichtsnormalisierung, Bewegung)
- Stadium IIa: belastungsabhängige Muskelschmerzen; schmerzfreie Gehstrecke > 150 m; Therapieoptionen: Gehtraining und Medikamente
- Stadium IIb: belastungsabhängige Muskelschmerzen; schmerzfreie Gehstrecke < 150 m; Therapieoptionen: Gehtraining, Medikamente und Gefäßchirurgie
- Stadium III: Muskelschmerzen in Ruhe; Therapieoptionen: Medikamente und Gefäßchirurgie
- Stadium IV: Gangrän (abgestorbene, schwarz verfärbte Hautareale oder Zehen); Therapieoptionen: Lokale Maßnahmen, Medikamente und Gefäßchirurgie zur Verhinderung der Ausbreitung, eventuell Amputation
Basismaßnahmen/Stadium I
In allen Stadien gilt es, die Risikofaktoren für das Voranschreiten der Arteriosklerose zu verringern. Vor allem die Nikotinabhängigkeit muss der Patient überwinden (mehr dazu unter Nikotinersatztherapie). Weitere sinnvolle Maßnahmen wie Druckentlastung durch passendes Schuhwerk und Tipps zur Fußpflege finden sich im Abschnitt "Ihr Apotheker empfiehlt".
Die Einnahme von Plättchenhemmern wie Acetylsalicylsäure oder Clopidogrel beugt einer Blutgerinnselbildung in geschädigten Arterien vor und wird deshalb in allen Stadien empfohlen, auch schon im beschwerdefreien Stadium I.
Bei pAVK-Patienten, die zusätzlich unter einem Bluthochdruck, Diabetes mellitus oder Fettstoffwechselstörungen leiden, ist außerdem die engmaschige Kontrolle und optimale Einstellung dieser Krankheiten von allergrößter Bedeutung.
Außerdem prüft der Arzt alle Medikamente, die der Patient regelmäßig einnimmt. Für Wirkstoffe, die als Nebenwirkung die Durchblutung der Beinarterien verschlechtern können (z. B. Betablocker), sucht er Alternativen oder setzt sie – wenn möglich – ganz ab.
Stadium II
Zusätzlich zu den Basismaßnahmen gibt es im Stadium II folgende therapeutischen Möglichkeiten:
- Gehtraining. Mit einem täglichen einstündigen Gehtraining soll der Patient seine schmerzfreie Gehstrecke verlängern. Dabei geht man solange, bis die Schmerzen beginnen, pausiert kurz, bis die Schmerzen wieder verschwinden und setzt anschließend das Gehen erneut fort. So werden neue Umgehungskreisläufe der Blutgefäße gebildet.
- Gefäßerweiternde Medikamente. Einen nachgewiesenen Effekt auf die Durchblutung haben die Substanzen Cilostazol (z. B. Pladizol®) und Naftidrofuryl (z. B. Dusodril®). Wenn eine operative Behandlung der pAVK nicht möglich ist, empfehlen die aktuellen Leitlinien eine Therapie mit den beiden oben genannten Substanzen bei
- erheblich eingeschränkter Lebensqualität
- schmerzfreier Gehstrecke unter 200 m
- Patienten, die kein Gehtraining absolvieren können.
- Kathetereingriff oder Operation. Wenn Basismaßnahmen, Gehtraining und Medikamente keine Wirkung zeigen oder die Lebensqualität des Patienten stark beeinträchtigt ist, kommen auch schon im Stadium II sowohl Ballondilatation als auch eine Bypass-Operation in Betracht (siehe Stadium III und IV).
Stadium III und IV
In diesen fortgeschrittenen Stadien der pAVK ist ein Gehtraining in der Regel nicht mehr möglich. Stattdessen versuchen die Ärzte, die Durchblutung durch technische Maßnahmen (Revaskularisation) zu verbessern:
- Perkutane transluminale Angioplastie (PTA). Hierbei dehnen die Ärzte die Gefäßengstellen und -verschlüsse mit einem Ballonkatheter auf, bei Bedarf setzen sie auch eine Gefäßstütze (Stent) ein. Die Gefäßaufdehnung ist vor allem an großen Gefäßen wie den Beckenarterien anhaltend erfolgreich. Im Knie- und Unterschenkelbereich hingegen muss in über 50 % der Fälle mit erneuten Gefäßverschlüssen im Laufe der nächsten Monate und Jahre gerechnet werden. Sind Blutgerinnsel Ursache der verstopften Arterie, gelingt es häufig, sie in den ersten Tagen und Wochen, solange sie noch weich sind, über einen Katheter abzusaugen oder mit gerinnungshemmenden Medikamenten aufzulösen.
- Operative Verfahren. Gefäßchirurgen können zudem die arteriosklerotischen Ablagerungen aus den Gefäßen herausschälen (Thrombendarteriektomie) oder die Engstelle mithilfe einer Vene oder Gefäßprothese überbrücken (Bypass).
- Prostanoide. Falls weder Kathetereingriff noch Operation die Durchblutung verbessern, hat der Arzt noch die Möglichkeit, durch wiederholte Infusionen von Prostanoiden (Verwandte der Prostaglandine) vorübergehend eine bessere Blutversorgung der Extremität zu ermöglichen und so die Stoffwechselsituation vor Ort zeitweise zu verbessern. Hier gibt es unterschiedliche Ansichten darüber, ob der Nutzen die Risiken (u. a. Belastung des Herzens) rechtfertigt.
Neben der Förderung der Durchblutung ist bei der pAVK besonders wichtig, für eine optimale Versorgung eventueller Wunden zu sorgen.
- Lokale Wundtherapie. Die Wundtherapie muss bei einer pAVK besonders sorgfältig erfolgen, inklusive Entfernung abgestorbener Areale. Besonders geeignet zur Wundtherapie sind feuchte Wundauflagen. Wenn die Wundtherapie sehr schmerzhaft ist, empfiehlt sich etwa 20–30 Minuten vor der Behandlung die Einnahme von Schmerzmitteln.
- Antibiotika. Bei Infektionen verabreicht der Arzt über 1–2 Wochen intravenös Antibiotika, z. B. Ampicillin und Sulbactam (z. B. Unacid®).
Amputation. Wenn trotz aller Maßnahmen die Schmerzen zunehmen oder Gewebe abstirbt, müssen die Ärzte die betroffene Gliedmaße amputieren.
Prognose
Bei etwa 75 % der pAVK-Patienten im Stadium II bleibt die Gehleistung in den ersten 5 Jahren nach Diagnose stabil, bei 10–20 % nimmt die Gehstrecke ab, 5–10 % gehen in ein Stadium III oder IV mit Ruheschmerzen und Nekrosen über.
Nur bei jedem zweiten pAVK-Patienten im Stadium III oder IV können die Ärzte das betroffene Bein länger als ein Jahr erhalten.
Patienten mit einer pAVK haben ein 3-fach erhöhtes Risiko für einen Herzinfarkt und ein 4-fach erhöhtes Risiko für einen Schlaganfall.
Ihr Apotheker empfiehlt
Prävention und Selbsthilfe
Wie sich eine pAVK weiterentwickelt, ob eine vernünftige Lebensqualität erhalten bleibt oder der Gang der Dinge Richtung Immobilität, Amputation und schließlich Tod voranschreitet, hängt davon ab, wie Sie Ihre Risikofaktoren, insbesondere das Rauchen, in den Griff bekommen. Die meisten Todesfälle bei pAVK sind nicht auf die Erkrankung selbst zurückzuführen, sondern sind Folge einer gleichzeitig bestehenden Durchblutungsstörung des Herzens oder des Gehirns. Wenn Sie Ihre Risikofaktoren ausschalten, beeinflussen Sie nicht nur die pAVK, sondern verbessern auch Ihre Herz- und Gehirndurchblutung.
Gehtraining. Training und Fußpflege heißen die Schlüsselwörter für Ihr Leben mit der Erkrankung. In frühen Stadien der Erkrankung schaffen es pAVK-Patienten, ihre maximale Gehstrecke durch regelmäßiges Gehtraining und/oder Gymnastik deutlich zu verlängern. Gehen ist für Sie die beste Medizin! Für Schlechtwetterperioden eignen sich Heimtrainer. Bestehen erhebliches Übergewicht oder Gelenkbeschwerden z. B. durch Hüftgelenksarthrose oder Kniegelenksarthrose, dann ist Fahrradfahren möglicherweise die bessere Wahl.
Schuhwerk. Perfekt passende Schuhe und Strümpfe sind für Sie kein Luxus, sondern überlebenswichtig. Ihr Arzt kann Ihnen orthopädische Einlagen oder Spezialschuhe verschreiben, wenn das nötig ist. Ihre üblichen Schuhe sollten so gut passen, dass sie keine Druckstellen verursachen. Bequeme Sportschuhe passen vielen Menschen am besten, eventuell mit Klettverschlüssen, um das An- und Ausziehen zu erleichtern. Und auf modische Zutaten verzichten Sie möglichst. Ein hoher Absatz belastet den Vorfuß zu stark, besser sind flache Schuhe. Achten Sie auf gute Verarbeitung: Schlecht abgedeckte Innennähte können scheuern, scharfkantige Fußbetten können verletzen.
Gehen Sie möglichst viel zu Fuß, aber laufen Sie wegen der Verletzungsgefahr nicht barfuß. Bereits kleinste Verletzungen oder Druckstellen müssen medizinisch behandelt und rasch zur Abheilung gebracht werden.
Fußpflege. Ganz wichtig ist für Sie, Fußverletzungen vorzubeugen, mindestens aber zu bemerken und sorgfältig zu pflegen. Falls Sie nicht gelenkig genug sind, um ihre Füße auch von unten genau inspizieren zu können, helfen Spiegel und Lampe. Ideal ist, wenn Sie einmal wöchentlich zur medizinischen Fußpflege (Podologie), gehen und/oder sich vom Partner oder von Familienangehörigen die Füße nach kleinen Verletzungen, Blasen und Rötungen absuchen lassen – am besten täglich! Wenn Sie eine Verletzung bemerken, gehen Sie unbedingt zum Arzt (insbesondere bei Diabetes)!
Krampfadern und chronisch-venöse Insuffizienz. Wenn Sie gleichzeitig mit der pAVK auch noch ein Venenleiden haben, ist guter Rat teuer, denn Kompressionsstrümpfe und Stützstrumpfhosen verschlechtern die arterielle Beindurchblutung. Hier muss Ihr Arzt abwägen, welche Therapiemaßnahmen für Sie am besten sind.
Rauchen. Für viele ist das Aufhören ein leidiges Thema. Immerhin: Wenn Sie es jetzt schaffen, ist der Lohn ein doppelter. Nicht nur die Kondition und Ihr Raucherhusten werden besser, auch die Beinschmerzen verschwinden. Wenn Sie wirklich aufhören wollen, planen Sie dies am besten über einen längeren Zeitraum, denn Sie haben der Zigarette "Vorzugsplätze" in Ihrem Alltag eingerichtet. All diese liebgewonnenen Gewohnheiten müssen Sie nun aus Ihrem Gedächtnis und Ihrem Leben tilgen. Dies ist ein Kampf – aber einer, den Sie gewinnen können. Am leichtesten gelingt es mit professioneller Hilfe, beispielsweise durch eine Nikotinersatztherapie. Fragen Sie Ihren Hausarzt nach bewährten Anlaufstellen in ihrer Nähe.
Alkohol. Viele Raucher mit pAVK haben die Erfahrung gemacht, dass gleichzeitig konsumierter Alkohol die nikotinbedingten Beinschmerzen mildert oder ganz aufhebt. Und in der Tat wirkt der Alkohol auf Blutgefäße erweiternd, während das Nikotin sie verengt. Leider haben viele Raucherbein-Betroffene deshalb zusätzlich zu ihrer Nikotinabhängigkeit eine handfeste Alkoholabhängigkeit entwickelt. Diese ist natürlich schädlich und therapiebedürftig. Für pAVK-Patienten mit maßvollem Alkoholkonsum gilt jedoch, und das mag für manche eine gute Nachricht sein, dass sie trotz ihrer Erkrankung auf ihr tägliches Bier oder Glas Wein nicht verzichten müssen.
Ernährung. Wenn Sie Ihr Leben ändern wollen, sollten Sie primär Ihr Gewicht normalisieren. Haben Sie einen Typ-2-Diabetes, so profitieren Sie auch hier doppelt: Mit jedem Kilo weniger auf der Waage sinkt auch Ihr Bedarf an Diabetesmedikamenten, und eventuell verschwindet Ihr Diabetes sogar ganz.
Schlafen. pAVK-Patienten ziehen gerne warme Socken an, wenn Sie ins Bett gehen, und manche legen sich auch ein Heizkissen unter die Waden, wenn es ganz kalt wird. Von Letzterem raten die Ärzte jedoch ab, weil durch lokale Wärmezufuhr die Durchblutung von Unterschenkeln und Füßen nicht verbessert wird. Eine weitere sinnvolle Maßnahme ist, mit erhöhtem Oberkörper und/oder abgesenktem Fußteil zu schlafen, um die Durchblutung der unteren Körperpartien zu verbessern. Der Kauf eines entsprechenden Spezialbetts ist deshalb eine erwägenswerte Investition.
Komplementärmedizin
Gefäßschäden können auch mithilfe der Komplementärmedizin nicht mehr rückgängig gemacht werden. Immerhin versprechen einige Maßnahmen zumindest in den frühen Stadien Linderung, insbesondere dann, wenn sie mit einem konsequenten Gehtraining kombiniert werden.
Sauerstofftherapien. Eine Reihe von Verfahren – z. B. die Sauerstoff-Mehrschritt-Therapie nach Manfred von Ardenne, die Ozontherapie, die hämatogene Oxidationstherapie, die Chelattherapie oder die hyperbare Oxygenation – versprechen Hilfe. Einige Methoden arbeiten auch mit direkten Injektionen von Sauerstoff (mit und ohne Zusatz von Ozon) in die verengte Beinschlagader, und viele Betroffene berichten über eine sofort einsetzende Besserung der Beschwerden. Über den Langzeiteffekt all dieser Maßnahmen sind sich die Experten jedoch nicht einig. Viele Fachärzte weisen darauf hin, dass die Wirksamkeit nicht ausreichend belegt sei und der zu erwartende Nutzen die Behandlungsrisiken und -kosten nicht rechtfertige.
Pflanzenheilkunde. Sanfte Wege zur Besserung der Beschwerden versprechen einige pflanzliche Präparate, vor allem solche, die Gingkoblätter-Extrakte (z. B. Tebonin®, Rökan®, Craton® oder Kaveri®) enthalten. In mehreren Therapiestudien konnten 120–160 mg Gingkoextrakt die Gehstrecke der Patienten um durchschnittlich 30 bis 60 m verlängern. Wichtig ist jedoch, dass die Pflanzenextrakte zusätzlich zu Gehtraining und Basismaßnahmen eingenommen werden und diese keinesfalls ersetzen können.
Homöopathie. Arnica, Barium carbonicum, Silicea oder Viscum album gehören zu den besonders häufig infrage kommenden Konstitutionsmitteln; verschiedene Komplexmittel, z. B. Aesculus compositum® oder Arteria-cyl®, sollen die Durchblutung fördern.